Medicinski strokovnjak članka
Nove publikacije
Običajni splav - vzroki
Zadnji pregled: 04.07.2025

Vsa vsebina iLive je pregledana ali preverjena, da se zagotovi čim večja dejanska natančnost.
Imamo stroge smernice za pridobivanje virov in samo povezave do uglednih medijskih strani, akademskih raziskovalnih institucij in, kadar je to mogoče, medicinsko pregledanih študij. Upoštevajte, da so številke v oklepajih ([1], [2] itd.) Povezave, ki jih je mogoče klikniti na te študije.
Če menite, da je katera koli naša vsebina netočna, zastarela ali drugače vprašljiva, jo izberite in pritisnite Ctrl + Enter.
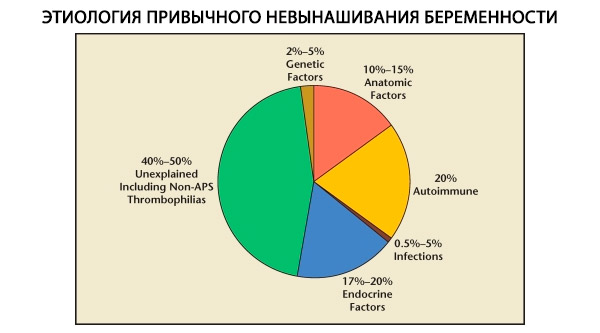
V strukturi habitualnih splavov ločimo genetske, anatomske, endokrine, imunološke in infekcijske dejavnike. Ko izključimo vse zgoraj navedene vzroke, ostane skupina bolnic, pri katerih izvor habitualnih splavov ni jasen (idiopatski splavi). Po C. Coulamu in sodelavcih (1996) 80 % idiopatskih splavov temelji na neprepoznanih imunskih motnjah.
Ni prepričljivih dokazov, da endometrioza povzroča ponavljajoče se spontane splave ali da medicinsko ali kirurško zdravljenje endometrioze zmanjša pojavnost ponavljajočih se spontanih splavov.
Po trenutnih konceptih poleg genetskih in delno infekcijskih vzrokov, ki vodijo do nastanka nenormalnega zarodka, izvajanje škodljivega učinka drugih dejavnikov (anatomskih, endokrinih, imunoloških) sestavlja ustvarjanje neugodnega ozadja za razvoj genetsko popolnega oplojenega jajčeca, kar vodi do izčrpanja rezervne zmogljivosti horiona in prenehanja razvoja (embriogeneze). Kritična obdobja v prvem trimesečju nosečnosti so prepoznana kot 6-8 tednov (smrt zarodka) in 10-12 tednov (izgon oplojenega jajčeca).
 [ 1 ]
[ 1 ]
Genetski vzroki za navadne splave
Genetski dejavniki predstavljajo 3–6 % vzrokov za navadne splave. Pri sporadičnih prekinitvah nosečnosti v prvem trimesečju ima približno 50 % splavov kromosomske nepravilnosti. Večina jih (95 %) predstavlja spremembe v številu kromosomov - monosomija (izguba enega kromosoma), trisomija (prisotnost dodatnega kromosoma), ki so posledica napak v mejozi, pa tudi poliploidija (povečanje kromosomske sestave za celoten haploidni nabor), ki se pojavi, ko jajčece oplodita dva ali več spermijev. Pri sporadičnih splavih se najpogosteje pojavlja trisomija - 60 % vseh mutacij (najpogosteje na kromosomu 16, pa tudi na 13, 18, 21, 22), na drugem mestu po pogostosti je Shereshevsky-Turnerjev sindrom (kromosom 45 X0) - 20 %, preostalih 15 % predstavlja poliploidija (zlasti triploidija).
V primeru spremembe števila kromosomov pri splavu pregled kariotipa staršev najpogosteje ne razkrije nobene patologije in verjetnost kromosomske bolezni ploda med poznejšo nosečnostjo je 1 %. Nasprotno pa pri pregledu splavov pri parih s habitualnim splavom opazimo strukturne spremembe kromosomov (intra- in interkromosomske) v 3–6 % primerov. Pri pregledu kariotipa staršev v 7 % primerov ugotovimo uravnotežene kromosomske preureditve. Najpogosteje gre za recipročne translokacije, pri katerih se segment enega kromosoma nahaja na mestu drugega segmenta nehomolognega kromosoma, pa tudi za mozaicizem spolnih kromosomov, inverzijo in odkrivanje kromosomov v obliki obroča. V primeru prisotnosti takšnih preureditev pri enem od zakoncev so procesi parjenja in ločevanja kromosomov med mejozo ovirani, kar povzroči izgubo (izbris) ali podvojitev (duplikacijo) kromosomskih odsekov v gametah. To povzroči tako imenovane neuravnotežene kromosomske preureditve, pri katerih zarodek ni sposoben preživetja ali pa je nosilec hude kromosomske patologije. Verjetnost rojstva otroka z neuravnoteženimi kromosomskimi nepravilnostmi ob prisotnosti uravnoteženih kromosomskih preureditev v kariotipu enega od staršev je 1–15 %. Razlike v podatkih so povezane z naravo preureditev, velikostjo vključenih segmentov, spolom nosilca in družinsko anamnezo.
Diagnostika
Anamneza
- Dedne bolezni pri družinskih članih.
- Prisotnost prirojenih anomalij v družini.
- Rojstvo otrok z duševno zaostalostjo.
- Prisotnost neplodnosti in/ali splava neznanega izvora pri zakonskem paru ali pri sorodnikih.
- Prisotnost nejasnih primerov perinatalne umrljivosti.
Posebne raziskovalne metode
- Študija kariotipa staršev je še posebej indicirana za poročene pare ob rojstvu novorojenčka z razvojnimi napakami poleg anamneze splava, pa tudi v primerih habitualnega splava v zgodnjih fazah nosečnosti.
- Citogenetska analiza splava v primerih mrtvorojenosti ali neonatalne umrljivosti.
Indikacije za posvetovanje z drugimi specialisti
Če se pri starših odkrijejo spremembe v kariotipu, je potreben posvet z genetikom, da se oceni stopnja tveganja za rojstvo otroka s patologijo ali po potrebi odloči o vprašanju darovanja jajčeca ali sperme.
Nadaljnje zdravljenje bolnika
Če ima zakonski par patološki kariotip, tudi pri enem od staršev, je zaradi visokega tveganja za razvojne motnje pri plodu priporočljivo opraviti prenatalno diagnostiko med nosečnostjo - horionsko biopsijo ali amniocentezo.
Anatomski vzroki za navaden splav
Anatomski vzroki za navaden splav vključujejo:
- prirojene anomalije v razvoju maternice (popolna podvojitev maternice; dvoroga, sedlasta, enoroga maternica; delni ali popolni intrauterini septum);
- pridobljene anatomske napake;
- intrauterine adhezije (Ashermanov sindrom);
- submukozni maternični fibroidi;
- isthmiko-cervikalna insuficienca.
Pogostost anatomskih anomalij pri bolnicah s habitualnim splavom se giblje od 10 do 16 %. Pogostost pojavljanja malformacij maternice, ki lahko povzročijo splav (vendar ne neplodnost), v primerjavi z vsemi malformacijami maternice je naslednja: dvoroga maternica - 37 %, sedlasta maternica - 15 %, intrauterini septum - 22 %, popolna podvojitev maternice - 11 %, enoroga maternica - 4,4 %.
Diagnoza habitualnega splava
Anamneza
V primeru anatomske patologije maternice pogosteje opazimo pozne prekinitve nosečnosti in prezgodnje porode, vendar so pri vgnezditvi na intrauterinem septumu ali v bližini miomatskega vozlišča možne tudi zgodnje prekinitve nosečnosti.
Za isthmiko-cervikalno insuficienco je patognomonski znak spontana prekinitev nosečnosti v drugem trimesečju ali zgodnji prezgodnji porod, ki se pojavi relativno hitro in z malo bolečinami.
V primeru malformacij maternice je treba biti pozoren na anamnestične indikacije patologije sečil (pogosto spremljajo prirojene anomalije maternice) in naravo razvoja menstrualne funkcije (indikacije hematometre z delujočim rudimentarnim rogom maternice).
Posebne metode pregleda
- Trenutno se histerosalpingografija izvaja za postavitev diagnoze, ki omogoča preučevanje oblike maternične votline, ugotavljanje prisotnosti submukoznih fibroidov, adhezij, sept ter določanje prehodnosti jajcevodov. Za diagnosticiranje patologije maternice je smiselno izvesti histerosalpingografijo v obdobju med menstruacijo in ovulacijo, torej v prvi fazi menstrualnega cikla po prenehanju krvavitve (7.–9. dan cikla). Za diagnosticiranje istemično-cervikalne insuficience se študija izvede v drugi fazi menstrualnega cikla (18.–20. dan), da se ugotovi stanje notranjega ustja materničnega vratu. Pred izvedbo histerosalpingografije je treba izključiti vnetne bolezni medeničnih organov ali jih zdraviti.
- Histeroskopija se je v zadnjih letih razširila in postala zlati standard za diagnosticiranje intrauterine patologije. Vendar pa se zaradi višjih stroškov v primerjavi s histerosalpingografijo metoda uporablja pri ženskah z indikacijo intrauterine patologije na podlagi predhodnih ultrazvočnih podatkov. S histeroskopijo se lahko pregleda maternična votlina, ugotovi narava intrauterine patologije in, če je na voljo potrebna oprema (resektoskop), izvede minimalno invaziven kirurški poseg - odstranitev adhezij, submukoznih miomskih vozlov in endometrijskih polipov. Pri odstranitvi intrauterinega septuma se daje prednost histeroresektoskopiji z laparoskopskim nadzorom, ki preprečuje možnost perforacije maternične stene.
- Ultrazvok se izvaja v prvi fazi menstrualnega cikla, kar omogoča domnevno diagnozo submukoznega materničnega mioma, intrauterinih adhezij, v drugi fazi cikla pa za identifikacijo intrauterinega septuma in dvoroge maternice. Ta metoda je še posebej pomembna v zgodnjih fazah nosečnosti, ko je njena občutljivost pri diagnosticiranju teh stanj 100 %, specifičnost pa 80 %. Zunaj nosečnosti diagnoza zahteva dodatno potrditev z drugimi metodami.
- Tuji avtorji poudarjajo prednost sonohisterografije (ultrazvok s transvaginalnim senzorjem s predhodnim vnosom 0,9 % raztopine natrijevega klorida v maternično votlino) pred histerosalpingografijo, saj omogoča diferencialno diagnostiko med intrauterinim septumom in dvorogo maternico. S sonohisterografijo je mogoče ne le preučiti obliko maternične votline, temveč tudi določiti konfiguracijo fundusa telesa maternice. V naši državi ta metoda ni postala razširjena.
- V nekaterih zapletenih primerih se za potrditev diagnoze uporablja MRI medeničnih organov. Metoda omogoča pridobitev dragocenih informacij v primeru razvojnih anomalij maternice, ki jih spremlja atipična razporeditev organov v medenici. MRI je pomemben v primeru rudimentarnega materničnega roga za odločitev o tem, ali ga je priporočljivo odstraniti. Potreba po odstranitvi rudimentarnega materničnega roga se pojavi v primeru njegove povezave z jajcevodom in jajčnikom, da se prepreči nastanek in razvoj oplojenega jajčeca v njem. Prekinitev nosečnosti v primeru anatomskih anomalij maternice je lahko povezana z neuspešno implantacijo oplojenega jajčeca (na intrauterinem septumu, v bližini submukoznega miomskega vozla), nezadostno razvito vaskularizacijo in sprejemom endometrija, tesnimi prostorskimi odnosi v maternični votlini (na primer v primeru deformacije votline z miomskim vozlom), pogosto skupaj z ICI, in hormonskimi motnjami.
Zdravljenje habitualnega splava
Kirurško zdravljenje
V prisotnosti intrauterinega septuma, submukoznih miomskih vozličkov in adhezij je najučinkovitejše kirurško zdravljenje histeroresektoskopija. Pogostost kasnejših splavov v tej skupini žensk po zdravljenju je 10 % v primerjavi z 90 % pred operacijo. Pri primerjavi rezultatov metroplastike, opravljene z laparotomijo in transcervikalno histeroresektoskopijo, je P. Heinonen (1997) dobil rezultate, ki kažejo na manjšo travmo in večjo učinkovitost histeroresektoskopije; odstotek nosečnosti, ki so se končale z rojstvom živih otrok, je bil 68 oziroma 86 %.
Kirurška odstranitev intrauterinega septuma, adhezij in submukoznih miomskih vozlov odpravi splav v 70–80 % primerov. Vendar pa je neučinkovita pri ženskah z malformacijami maternice, ki so imele normalen porod s poznejšimi ponavljajočimi se splavi. Verjetno v takih primerih anatomski dejavnik ni glavni vzrok in je treba iskati druge vzroke za splav.
Dokazano je, da je abdominalna metroplastika povezana s pomembnim tveganjem za pooperativno neplodnost in ne izboljša prognoze nadaljnje nosečnosti. Zato je bolje dati prednost histeroskopiji in laparoskopskim operacijam.
Zdravljenje z zdravili
Učinkovitost vstavitve materničnega vložka, visokih odmerkov estrogenih zdravil, vstavitve Foleyjevega katetra v maternično votlino po operacijah za odstranitev adhezij in intrauterinega septuma ni bila dokazana. Priporočljivo je, da nosečnost načrtujete najkasneje 3 mesece po operaciji. Za izboljšanje rasti endometrija se ciklična hormonska terapija izvaja 3 menstrualne cikle [14]. 3 mesece v prvih 14 dneh cikla je priporočljivo jemati zdravilo, ki vsebuje 2 mg 17-beta-estradiola, v naslednjih 14 dneh pa 2 mg 17-beta-estradiola in 20 mg didrogesterona (10 mg didrogesterona kot del kombiniranega zdravila plus 10 mg didrogesterona v ločeni tableti).
Nadaljnje zdravljenje bolnika
Značilnosti poteka nosečnosti z dvorogo maternico ali podvojitvijo maternice (kadar sta prisotni dve maternični votlini):
- v zgodnjih fazah nosečnosti se krvavitev pogosto pojavi iz "praznega" roga ali maternične votline zaradi izrazite decidualne reakcije; taktika v tem primeru mora biti konzervativna in obsegati uporabo antispazmodičnih in hemostatskih sredstev;
- grožnja prekinitve nosečnosti v različnih fazah;
- razvoj isthmijsko-cervikalne insuficience;
- intrauterina zaostalost v rasti zaradi placentne insuficience.
V zgodnjih fazah nosečnosti je v primeru krvavitve priporočljivo počitek v postelji in delno počitek, dajanje hemostatskih, spazmolitičnih in sedativnih zdravil ter terapija z gestageni (didrogesteron v dnevnem odmerku od 20 do 40 mg) do 16–18 tednov nosečnosti.
Endokrini vzroki za navaden splav
Po mnenju različnih avtorjev endokrini vzroki za splav predstavljajo 8 do 20 %. Najpomembnejši med njimi so pomanjkanje lutealne faze (LPD), hipersekrecija LH, disfunkcija ščitnice in sladkorna bolezen.
Huda bolezen ščitnice ali sladkorna bolezen lahko povzročita ponavljajoče se splave. Vendar pa se pri kompenzirani sladkorni bolezni tveganje za pogoste splave ne razlikuje od tveganja v splošni populaciji.
Hkrati visoka incidenca hipotiroidizma v populaciji zahteva presejalni test z merjenjem ravni TSH. Pri bolnicah s habitualnim splavom se insuficienca lutealne faze opazi v 20–60 % primerov, ultrazvočni znaki policističnih jajčnikov pa v 44–56 %. Glede na literaturo ostaja vpliv posameznih hormonskih motenj na nastanek simptomskega kompleksa habitualnega splava kontroverzen. Študije M. Ogasaware in sodelavcev (1997) niso pokazale zanesljivih razlik v pogostosti prekinitve nosečnosti z in brez LPI pri bolnicah z dvema ali več predhodnimi splavi v anamnezi, z izjemo avtoimunskih, anatomskih in infekcijskih vzrokov.
Nezadostno delovanje rumenega telesa je lahko posledica številnih neugodnih dejavnikov:
- motnje v izločanju FSH in LH v prvi fazi menstrualnega cikla;
- prezgodnji ali, nasprotno, prepozen vrh sproščanja LH;
- hipoestrogenizem kot posledica neustrezne folikulogeneze. Vsa ta stanja niso predmet korekcije z nadomestnim zdravljenjem z gestagenimi zdravili v postovulatornem obdobju. Prospektivne študije, ki so jih izvedli L. Regan in sodelavci, so pokazale znatno povečanje pogostosti splavov pri bolnicah s hipersekrecijo LH 8. dan menstrualnega cikla v primerjavi z ženskami z normalno ravnjo LH v krvi (65 % oziroma 12 % splavov). Škodljiv učinek prezgodnjega porasta LH je povezan s prezgodnjim ponovnim začetkom druge mejotske delitve in ovulacije nezrelega jajčeca, pa tudi z indukcijo proizvodnje androgenov s teka celicami skupaj z oslabljenim sprejemom endometrija pod vplivom gestagenske insuficience. Vendar pa predhodno znižanje predovulatornih ravni LH z agonisti gonadotropin sproščujočega hormona brez dodatnih ukrepov za podaljšanje nadaljnje nosečnosti ne zagotavlja pričakovanega zmanjšanja pogostosti splavov.
Zlati standard za diagnosticiranje NLF je histološki pregled materiala, pridobljenega z biopsijo endometrija v drugi fazi cikla v dveh menstrualnih ciklih.
Diagnozo drugih vzrokov ovulacijske disfunkcije, kot so hiperprolaktinemija, hipotiroidizem, funkcionalni presežek androgenov (jajčnikov ali nadledvičnih žlez), mora spremljati predpisovanje ustreznega zdravljenja.
Diagnostika
Anamneza in fizični pregled
- Anamneza. Dejavniki, ki jih je treba upoštevati: pozna menarha, nereden menstrualni cikel (oligomenoreja, amenoreja, nenadno povečanje telesne teže, izguba teže, neplodnost, zgodnji spontani splavi).
- Pregled: tip postave, višina, telesna teža, hirzutizem, izraženost sekundarnih spolnih značilnosti, prisotnost strij, pregled mlečnih žlez za galaktorejo.
- Funkcionalni diagnostični testi: merjenje rektalne temperature med 3 menstrualnimi cikli.
Posebne raziskovalne metode
- Hormonska študija:
- v 1. fazi menstrualnega cikla (7.–8. dan) – določanje vsebnosti FSH, LH, prolaktina, TSH, testosterona, 17-hidroksiprogesterona (17-OP), DHEAS;
- v 2. fazi menstrualnega cikla (21–22 dni) – določanje vsebnosti progesterona (normativni kazalniki ravni progesterona so zelo spremenljivi, metode ni mogoče uporabiti brez upoštevanja drugih dejavnikov).
- Ultrazvok:
- v 1. fazi menstrualnega cikla (5.–7. dan) – diagnoza endometrijske patologije, policističnih jajčnikov;
- v 2. fazi menstrualnega cikla (20–21 dni) – merjenje debeline endometrija (normalno 10–11 mm, korelira z vsebnostjo progesterona).
- Biopsija endometrija za preverjanje NLF se opravi 2 dni pred pričakovano menstruacijo (26. dan pri 28-dnevnem ciklu). Ta metoda se uporablja v primerih, ko diagnoza ni jasna. Za preučevanje sprememb v endometriju v tako imenovanem obdobju "implantacijskega okna" se biopsija opravi 6. dan po ovulaciji.
Zdravljenje
Pri diagnosticiranju NLF (glede na rektalne temperaturne grafikone je trajanje 2. faze krajše od 11 dni, opaženo je postopno zvišanje temperature, nezadostna sekretorna transformacija endometrija glede na podatke biopsije endometrija, nizke ravni progesterona v krvnem serumu) je treba ugotoviti vzrok takšnih motenj.
Če NLF spremlja hiperprolaktinemija, se izvede MRI možganov. Alternativna metoda je rentgensko slikanje lobanje (regija turškega sedla).
Prva faza pri hiperprolaktinemiji je izključitev adenoma hipofize, kar zahteva kirurško zdravljenje. Če ni pomembnih sprememb, se hiperprolaktinemija šteje za funkcionalno, za normalizacijo ravni prolaktina pa se predpiše zdravljenje z bromokriptinom. Začetni odmerek bromokriptina je 1,25 mg/dan 2 tedna, po spremljanju ravni prolaktina, če se kazalniki ne normalizirajo, se odmerek poveča na 2,5 mg/dan. Pri znatnem povečanju ravni prolaktina je začetni odmerek 2,5 mg/dan. Če pride do nosečnosti, je treba bromokriptin prekiniti.
Če se odkrije hipotiroidizem, se narava patologije ščitnice ugotovi skupaj z endokrinologom. V vsakem primeru je indicirano dnevno zdravljenje z natrijevim levotiroksinom, odmerek se izbere individualno, dokler se raven TSH ne normalizira. Če pride do nosečnosti, je treba zdravljenje z natrijevim levotiroksinom nadaljevati. Vprašanje o priporočljivosti povečanja odmerka v prvem trimesečju nosečnosti se odloči skupaj z endokrinologom po prejemu rezultatov hormonskega pregleda (raven TSH, prosti tiroksin).
Korekcija NLF se izvaja na enega od dveh načinov. Prvi način je stimulacija ovulacije, drugi način pa je nadomestno zdravljenje s progesteronskimi pripravki.
Prva možnost zdravljenja je stimulacija ovulacije s klomifen citratom. Ta metoda zdravljenja temelji na dejstvu, da se večina motenj lutealne faze pojavi v folikularni fazi cikla. Stalno znižane ravni progesterona v 2. fazi so posledica motene folikulogeneze v 1. fazi cikla. To motnjo bomo z večjim uspehom odpravili z nizkimi odmerki klomifen citrata v zgodnji folikularni fazi kot s predpisovanjem progesterona v 2. fazi cikla.
V 1. ciklu je odmerek klomifen citrata 50 mg/dan od 5. do 9. dne menstrualnega cikla. Učinkovitost se spremlja z rektalnimi temperaturnimi grafikoni, meritvami ravni progesterona v 2. fazi cikla ali dinamičnim ultrazvokom. Če v 2. ciklu stimulacije ovulacije ni zadostnega učinka, je treba odmerek klomifen citrata povečati na 100 mg/dan od 5. do 9. dne cikla. Največji možni odmerek v 3. ciklu stimulacije ovulacije je 150 mg/dan. Takšno povečanje odmerka je možno le, če ženska zdravilo dobro prenaša (brez intenzivnih bolečin v spodnjem delu trebuha in križa ter brez drugih znakov hiperstimulacije jajčnikov).
Druga možnost zdravljenja: nadomestno zdravljenje s progesteronskimi pripravki, ki spodbujajo popolno sekretorno transformacijo endometrija, kar daje potreben učinek pri bolnicah s habitualnim spontanim splavom z ohranjeno ovulacijo. Poleg tega je bilo v zadnjih letih ugotovljeno, da ima dajanje progesteronskih pripravkov ne le hormonski, temveč tudi imunomodulatorni učinek, ki zavira zavrnitvene reakcije imunokompetentnih celic v endometriju. Podoben učinek je bil opisan zlasti pri dihidrogesteronu v odmerku 20 mg/dan. Za namene nadomestnega zdravljenja se didrogesteron uporablja v odmerku 20 mg/dan peroralno ali mikroniziran progesteron vaginalno v odmerku 200 mg/dan. Zdravljenje se izvaja 2. dan po ovulaciji (dan po zvišanju rektalne temperature) in traja 10 dni. Če pride do nosečnosti, je treba zdravljenje s progesteronskimi pripravki nadaljevati.
Sodobne raziskave niso potrdile učinkovitosti humanega horionskega gonadotropina pri zdravljenju ponavljajočih se splavov.
Pri hiperandrogenizmu (jajčnikov ali nadledvične geneze) je pri bolnicah s habitualnim splavom indicirano zdravljenje z zdravili zaradi vpliva androgenov na popolnost ovulacije in stanje endometrija. V primeru motene biosinteze nadledvičnih androgenov je možen njihov virilizirajoči učinek na ženski plod, zato se steroidna terapija izvaja v interesu ploda.
Hiperandrogenizem jajčnikov (policistični jajčniki)
Anamneza, fizični pregled in rezultati specialnih preiskav
- Anamneza: pozna menarha, motnje menstrualnega cikla, kot je oligomenoreja (običajno primarna, redkeje sekundarna). Nosečnosti so redke, običajno spontano prekinjene v prvem trimesečju, z dolgimi obdobji neplodnosti med nosečnostmi.
- Pregled: hirzutizem, akne, strije, visok indeks telesne mase (neobvezno).
- Rektalni temperaturni grafikoni: anovulacijski cikli se izmenjujejo s cikli z ovulacijo in NLF.
- Hormonski pregled: visoke ravni testosterona, lahko so povišane ravni FSH in LH, razmerje LH/FSH je večje od 3. Ultrazvok: policistični jajčniki.
Zdravljenje
Zdravljenje brez zdravil
Izguba teže - dietna terapija, telesna aktivnost.
Zdravljenje z zdravili
- Orlistat v odmerku 120 mg z vsakim glavnim obrokom. Trajanje zdravljenja se določi ob upoštevanju učinka in prenašanja.
- Predhodno zmanjšanje testosterona s pripravki, ki vsebujejo ciproteron acetat (2 mg) in EE (35 mcg), v 3 menstrualnih ciklih.
- Prekinitev kontracepcije, hormonska podpora drugi fazi cikla (gestagenska terapija) - didrogesteron v odmerku 20 mg/dan od 16. do 25. dne menstrualnega cikla. Če ni spontane ovulacije, nadaljujte z naslednjo fazo.
- Stimulacija ovulacije s klomifen citratom v začetnem odmerku 50 mg/dan od 5. do 9. dne menstrualnega cikla s sočasnim zdravljenjem z gestageni (didrogesteron v odmerku 20 mg/dan od 16. do 25. dne cikla) in deksametazonom (0,5 mg).
- Če nosečnosti ni, se odmerek klomifen citrata poveča na 100–150 mg/dan z dajanjem gestagenov v drugi fazi cikla in deksametazona (0,5 mg). Ugotovljeno je bilo, da čeprav deksametazon le zmanjša raven nadledvičnih androgenov, se ovulacija in zanositev pojavita bistveno pogosteje pri zdravljenju s klomifen citratom in deksametazonom kot pri uporabi samo klomifen citrata [12].
- Izvedejo se trije cikli stimulacije ovulacije, po katerih se priporoča premor treh menstrualnih ciklov z gestageno podporo in odločitev o kirurškem zdravljenju z uporabo laparoskopskega dostopa (klinasta resekcija jajčnikov, laserska vaporizacija).
Nadaljnje zdravljenje bolnika
Vodenje nosečnosti mora spremljati gestagena podpora do 16. tedna nosečnosti (didrogesteron v odmerku 20 mg/dan ali mikroniziran progesteron v odmerku 200 mg/dan), deksametazon se predpisuje le v prvem trimesečju nosečnosti. Spremljanje je obvezno za pravočasno diagnozo isthmiko-cervikalne insuficience in po potrebi njeno kirurško korekcijo.
Adrenalni hiperandrogenizem (pubertalni in postpubertalni adrenogenitalni sindrom)
Adrenogenitalni sindrom (AGS) je dedna bolezen, povezana z motnjo sinteze hormonov nadledvične skorje zaradi poškodbe genov, odgovornih za sintezo številnih encimskih sistemov. Bolezen se deduje avtosomno recesivno s prenosom mutiranih genov od obeh staršev, ki sta zdrava nosilca.
V 90 % primerov adrenogenitalni sindrom povzročajo mutacije v genu CYP21B, kar vodi do motenj v sintezi 21-hidroksilaze.
Anamneza, fizični pregled in rezultati specialnih preiskav
- Anamneza: pozna menarha, rahlo podaljšan menstrualni cikel, možna oligomenoreja, spontani splavi v prvem trimesečju, možna neplodnost.
- Pregled: akne, hirzutizem, androidni tip postave (široka ramena, ozka medenica), hipertrofija klitorisa.
- Rektalni temperaturni grafikoni: anovulacijski cikli se izmenjujejo s cikli z ovulacijo in NLF.
- Hormonski test: visoke vrednosti 17-OP, DHEAS.
- Ultrazvok: jajčniki so nespremenjeni.
Patognomonski znak zunaj nosečnosti je povečanje koncentracije 17-OP v krvni plazmi.
Trenutno se za diagnosticiranje latentne, neklasične oblike nadledvičnega hiperandrogenizma uporablja test z ACTH. Za ta test se uporablja Synacthen - sintetični polipeptid, ki ima lastnosti endogenega ACTH, torej spodbuja začetne faze sinteze steroidnih hormonov iz holesterola v nadledvičnih žlezah.
Synacthen test (analog ACTH): 1 ml (0,5 mg) synacthena se injicira subkutano v ramo, začetna vsebnost 17-OP in kortizola se najprej določi v jutranjem 9-urnem vzorcu krvne plazme. 9 ur po injiciranju se odvzame kontrolni vzorec krvi za določitev ravni 17-OP in kortizola. Indeks določanja (D) se nato izračuna po formuli:
D = 0,052 × 17-OP + 0,005 × kortizol/17-OP - 0,018 × kortizol/17-OP
Če je koeficient D manjši ali enak 0,069, to kaže na odsotnost adrenalnega hiperandrogenizma. Če je koeficient D večji od 0,069, je treba upoštevati, da je hiperandrogenizem posledica disfunkcije nadledvičnih žlez.
Zdravljenje z zdravili
Osnova zdravljenja hiperandrogenizma zaradi pomanjkanja 21-hidroksilaze so glukokortikoidi, ki se uporabljajo za zaviranje prekomernega izločanja androgenov.
Nadaljnje zdravljenje bolnika
Zaradi virilizirajočega učinka materinih androgenov na plod se pri potrjeni diagnozi adrenalnega hiperandrogenizma zdravljenje z deksametazonom v začetnem odmerku 0,25 mg predpiše pred nosečnostjo in nadaljuje v individualno izbranem odmerku (od 0,5 do 1 mg) skozi celotno nosečnost. Pri ženski s habitualnim spontanim splavom, ki trpi zaradi adrenalnega hiperandrogenizma, zdravljenja ni primerno prekiniti, saj pogostost spontanih splavov brez zdravljenja doseže 14 %, z nadaljevanjem pa 9 %.
Glede na to, da lahko bolnice z adrenogenitalnim sindromom ta gen prenesejo na plod, je potrebna prenatalna diagnostika: v 17.–18. tednu nosečnosti se predpiše krvni test za določitev vsebnosti 17-OP pri materi. Če je raven hormona v krvi povišana, se določi njegova koncentracija v amnijski tekočini. Če je vsebnost 17-OP v amnijski tekočini povišana, se diagnosticira adrenogenitalni sindrom pri plodu. Žal je nemogoče določiti resnost adrenogenitalnega sindroma (blaga ali huda oblika s pomanjkanjem soli) na podlagi ravni 17-OP v amnijski tekočini. O vprašanju ohranitve nosečnosti v tej situaciji odločajo starši.
Če je otrokov oče nosilec gena za adrenogenitalni sindrom in so bili v družini primeri otrok, rojenih s tem sindromom, potem bolnik, tudi brez adrenalne hiperandrogenizma, v interesu ploda (za preprečevanje virilizacije ženskega ploda) prejema deksametazon v odmerku 20 mcg/kg telesne teže, največ 1,5 mg/dan v 2-3 odmerkih po obroku. Pri 17-18 tednih se po določitvi spola ploda in izražanja gena za adrenogenitalni sindrom (na podlagi rezultatov amniocenteze) zdravljenje nadaljuje do konca nosečnosti, če je plod deklica z adrenogenitalnim sindromom. Če je plod deček ali deklica, ki ni nosilec gena za adrenogenitalni sindrom, se lahko deksametazon prekine.
Če ženska s habitualnim spontanim splavom trpi za adrenalnim hiperandrogenizmom, se zdravljenje z deksametazonom izvaja skozi celotno nosečnost in se prekine šele po porodu. Tretji dan po porodu se odmerek deksametazona postopoma zmanjšuje (za 0,125 mg vsake 3 dni) do popolne ukinitve v poporodnem obdobju.
Hiperandrogenizem mešane geneze (jajčnikov in nadledvičnih žlez)
Anamneza, fizični pregled in rezultati specialnih preiskav
- Anamneza: pozna menarha, motnje menstrualnega cikla, kot so oligomenoreja (običajno primarna, redkeje sekundarna), amenoreja, morebitne poškodbe, pretresi možganov. Nosečnosti so redke, običajno spontano prekinjene v prvem trimesečju, dolga obdobja neplodnosti med nosečnostmi.
- Fizični pregled: hirzutizem, akne, strije, črna akantoza, visok indeks telesne mase, hipertenzija.
- Rektalni temperaturni grafikoni: anovulacijski cikli se izmenjujejo s cikli z ovulacijo in NLF.
- Hormonski pregled: visoke ravni testosterona, lahko so povišane ravni FSH in LH, razmerje LH/FSH večje od 3, visoke ravni DHEAS, 17-OP, lahko je prisotna hiperprolaktinemija.
- Ultrazvok: policistični jajčniki.
- Elektroencefalografija: spremembe v bioelektrični aktivnosti možganov.
- Hiperinzulinemija, motnja presnove lipidov (visok holesterol, lipoproteini nizke gostote in lipoproteini zelo nizke gostote), zmanjšana toleranca za glukozo ali povišane ravni glukoze v krvi.
Zdravljenje
Zdravljenje brez zdravil
Izguba teže (nizkokalorična dieta, telesna aktivnost).
Zdravljenje z zdravili
Prva faza - ob prisotnosti inzulinske rezistence je priporočljivo predpisati metformin v dnevnem odmerku 1000-1500 mg za povečanje občutljivosti na inzulin.
Druga faza - v primeru hudih motenj menstrualnega cikla in visokih ravni testosterona je priporočljivo predpisati zdravila z antiandrogenim učinkom, ki vsebujejo ciproteron acetat (2 mg) in etinil estradiol (35 mcg) 3 mesece.
Tretja faza je stimulacija ovulacije, ki ji sledi gestagena podpora (shema je opisana zgoraj) in jemanje deksametazona v dnevnem odmerku 0,25–0,5 mg.
V primeru hiperprolaktinemije in hipotiroidizma je treba v ciklih stimulacije ovulacije izvesti ustrezno korekcijo zdravil. Če pride do nosečnosti, je treba bromokriptin prekiniti in nadaljevati z levotiroksinom.
Če je stimulacija ovulacije neučinkovita, je treba odločiti o vprašanju predpisovanja neposrednih induktorjev ovulacije, priporočljivosti kirurškega zdravljenja policističnih jajčnikov ali oploditve in vitro.
Nadaljnje zdravljenje bolnika
Pri bolnicah z metabolnim sindromom nosečnost pogosto zapletejo arterijska hipertenzija, nefropatija, hiperkoagulacija, zato je treba že od zgodnjih faz nosečnosti spremljati krvni tlak, hemostaziograme in po potrebi odpraviti nastale motnje z antihipertenzivnimi zdravili, antitrombotičnimi zdravili in antikoagulanti. Gestagena zdravila se predpisujejo do 16. tedna nosečnosti - didrogesteron v odmerku 20 mg / dan ali mikroniziran progesteron v odmerku 200 mg / dan v 2 odmerkih.
Vse ženske s hiperandrogenizmom predstavljajo skupino tveganja za razvoj istomsko-cervikalne insuficience. Spremljanje stanja materničnega vratu je treba izvajati od 16. tedna nosečnosti, po potrebi pa je treba izvesti kirurško korekcijo istomsko-cervikalne insuficience.
Imunološki vzroki za habitualne splave
Trenutno je znano, da je približno 80 % vseh prej nepojasnjenih primerov ponavljajočih se splavov (po izključitvi genetskih, anatomskih in hormonskih vzrokov) povezanih z imunskimi motnjami. Ločimo avtoimunske in aloimunske motnje, ki vodijo do habitualnega splava.
Pri avtoimunskih procesih postanejo lastna tkiva imunskega sistema predmet agresije, torej je imunski odziv usmerjen proti lastnim antigenom. V tej situaciji plod sekundarno trpi zaradi poškodb materinih tkiv.
Pri aloimunskih motnjah je imunski odziv ženske usmerjen proti embrionalnim/fetalnim antigenom, ki jih prejme od očeta in so potencialno tuji materinemu telesu.
Avtoimunske motnje, ki se najpogosteje pojavljajo pri bolnicah s habitualnim splavom, vključujejo prisotnost antifosfolipidnih, antitiroidnih in antinuklearnih avtoprotiteles v serumu. Tako je bilo ugotovljeno, da ima 31 % žensk s habitualnim splavom zunaj nosečnosti avtoprotitelesa proti tiroglobulinu in tiroidni peroksidazi (mikrosomska [tiroidna peroksidaza] avtoprotitelesa); v teh primerih se tveganje za spontani splav v prvem trimesečju nosečnosti poveča na 20 %. Pri habitualnem splavu prisotnost antinuklearnih in antitiroidnih protiteles kaže na potrebo po nadaljnjih preiskavah za ugotavljanje avtoimunskega procesa in potrditev diagnoze.
Antifosfolipidni sindrom (APS) ostaja splošno prepoznana avtoimunska bolezen, ki vodi do smrti zarodka/ploda.
Aloimunske motnje
Trenutno aloimunski procesi, ki vodijo do zavrnitve ploda, vključujejo prisotnost povečanega (več kot 3) števila skupnih antigenov glavnega kompleksa histokompatibilnosti pri zakoncih (pogosto opaženo v krvno sorodstvenih porokah); nizke ravni blokirnih faktorjev v materinem serumu; povečane ravni naravnih celic ubijalk (NK celice CD56, CD16) v endometriju in periferni krvi matere tako zunaj kot med nosečnostjo; visoke ravni koncentracije številnih citokinov v endometriju in krvnem serumu, zlasti γ-interferona, faktorja tumorske nekroze a, interlevkinov-1 in 2.
Trenutno se preučujejo aloimunski dejavniki, ki vodijo do zgodnjih splavov, in načini za odpravo zgoraj omenjenih stanj. O metodah zdravljenja ni soglasja. Po mnenju nekaterih raziskovalcev aktivna imunizacija z donorskimi limfociti ne daje pomembnega učinka, medtem ko drugi avtorji opisujejo pomemben pozitiven učinek pri takšni imunizaciji in zdravljenju z imunoglobulini.
Trenutno je eno od imunomodulatornih sredstev v zgodnji nosečnosti progesteron. Študije so zlasti dokazale vlogo didrogesterona v dnevnem odmerku 20 mg pri ženskah s habitualnim splavom v prvem trimesečju nosečnosti s povečano ravnjo celic CD56 v endometriju.
 [ 11 ], [ 12 ], [ 13 ], [ 14 ], [ 15 ], [ 16 ]
[ 11 ], [ 12 ], [ 13 ], [ 14 ], [ 15 ], [ 16 ]
Genetsko določene trombofilije
Naslednje oblike genetsko določenih trombofilij veljajo za trombofilna stanja med nosečnostjo, ki vodijo do habitualnega splava.
- Pomanjkanje antitrombina III.
- Mutacija faktorja V (Leidenska mutacija).
- Pomanjkanje proteina C.
- Pomanjkanje beljakovin S.
- Mutacija gena za protrombin G20210A.
- Hiperhomocisteinemija.
Pregled za ugotavljanje redkih vzrokov trombofilije je potreben v primerih, ko so bili prisotni:
- družinska anamneza - trombembolija pred 40. letom starosti pri sorodnikih;
- zanesljive epizode venske in/ali arterijske tromboze pred 40. letom starosti;
- ponavljajoča se tromboza pri bolniku in bližnjih sorodnikih;
- trombembolični zapleti med nosečnostjo in po porodu pri uporabi hormonske kontracepcije;
- ponavljajoče se izgube nosečnosti, mrtvorojenost, zaostanek v rasti maternice, odcep posteljice;
- zgodnja preeklampsija, HELLP sindrom.
Nalezljivi vzroki za navaden splav
Vloga infekcijskega dejavnika kot vzroka za navadne spontane splave je trenutno predmet številnih razprav. Znano je, da lahko primarna okužba v zgodnjih fazah nosečnosti povzroči poškodbe zarodka, ki so nezdružljive z življenjem, kar vodi do občasnih spontanih splavov. Vendar pa je verjetnost ponovne aktivacije okužbe hkrati z izidom ponavljajočih se splavov zanemarljiva. Poleg tega mikroorganizmi, ki povzročajo navadne spontane splave, trenutno niso bili najdeni. Študije v zadnjih letih so pokazale, da ima večina žensk s navadnimi spontanimi splavi in kroničnim endometritisom v endometriju razširjenost 2-3 ali več vrst obveznih anaerobnih mikroorganizmov in virusov.
Po podatkih VM Sidelnikove in sodelavcev je bila pri ženskah s ponavljajočim se spontanim splavom diagnoza kroničnega endometritisa zunaj nosečnosti histološko potrjena v 73,1 % primerov, v 86,7 % pa je bila opažena perzistencija oportunističnih mikroorganizmov v endometriju, kar je zagotovo lahko vzrok za aktivacijo imunopatoloških procesov. Mešana perzistentna virusna okužba (virus herpes simpleksa, Coxsackie A, Coxsackie B, enterovirusi 68–71, citomegalovirus) se pri bolnicah s ponavljajočim se spontanim splavom pojavlja bistveno pogosteje kot pri ženskah z normalno porodniško anamnezo. K. Kohut in sodelavci (1997) so pokazali, da je odstotek vnetnih sprememb v endometriju in decidualnem tkivu pri bolnicah s primarnim ponavljajočim se spontanim splavom bistveno višji kot pri ženskah po spontanem splavu z vsaj enim donošenim porodom.
Bakterijska in virusna kolonizacija endometrija je običajno posledica nezmožnosti imunskega sistema in nespecifičnih zaščitnih sil telesa (sistem komplementa, fagocitoza), da bi popolnoma odstranili povzročitelja okužbe, hkrati pa je njegovo širjenje omejeno z aktivacijo T-limfocitov (T-pomagalcev, naravnih ubijalcev) in makrofagov. V vseh zgoraj navedenih primerih pride do perzistenci mikroorganizmov, za katere je značilno, da privabljajo mononuklearne fagocite, naravne ubijalce, T-pomagače, ki sintetizirajo različne citokine, na mesto kroničnega vnetja. Očitno takšno stanje endometrija preprečuje nastanek lokalne imunosupresije v predimplantacijskem obdobju, ki je potrebna za oblikovanje zaščitne pregrade in preprečevanje zavrnitve napol tujega ploda.
V zvezi s tem je treba ženskam s habitualnimi spontanimi splavi pred nosečnostjo diagnosticirati kronični endometritis. Za potrditev ali izključitev te diagnoze se 7. do 8. dan menstrualnega cikla opravi biopsija endometrija s histološkim pregledom, PCR in bakteriološkim pregledom materiala iz maternične votline. Pri potrditvi diagnoze se kronični endometritis zdravi v skladu s standardi za zdravljenje vnetnih bolezni medeničnih organov.

