Medicinski strokovnjak članka
Nove publikacije
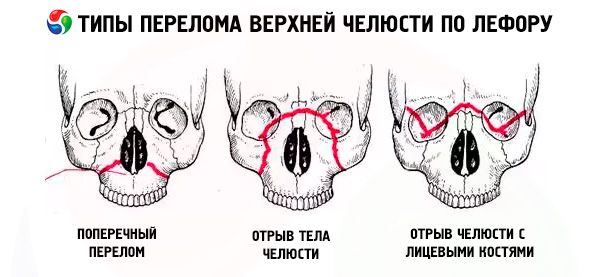
Zlom zgornje čeljusti
Zadnji pregled: 07.07.2025

Vsa vsebina iLive je pregledana ali preverjena, da se zagotovi čim večja dejanska natančnost.
Imamo stroge smernice za pridobivanje virov in samo povezave do uglednih medijskih strani, akademskih raziskovalnih institucij in, kadar je to mogoče, medicinsko pregledanih študij. Upoštevajte, da so številke v oklepajih ([1], [2] itd.) Povezave, ki jih je mogoče klikniti na te študije.
Če menite, da je katera koli naša vsebina netočna, zastarela ali drugače vprašljiva, jo izberite in pritisnite Ctrl + Enter.

Zlom zgornje čeljusti običajno sledi eni od treh tipičnih linij najmanjšega upora, ki jih je opisal Le Fort: zgornji, srednji in spodnji. Običajno jih imenujemo Le Fortove linije (Le Fort, 1901).
- Le Fort I - spodnja črta, ima smer od dna piriformne odprtine vodoravno in nazaj do pterigoidnega odrastka sfenoidne kosti. To vrsto zloma je prvi opisal Guerin, v svojem delu pa jo omenja tudi Le Fort, zato bi morali zlom vzdolž spodnje črte imenovati Guerin-Le Fortov zlom.
- Le Fort II - srednja črta, poteka prečno skozi nosne kosti, dno orbite, infraorbitalni rob in nato navzdol vzdolž zigomatikomaksilarnega šiva in pterigoidnega odrastka sfenoidne kosti.
- Le Fort III je zgornja linija najmanjše trdnosti, ki poteka prečno skozi bazo nosnih kosti, dno orbite, njen zunanji rob, zigomatični lok in pterigoidni odrastek sfenoidne kosti.
Pri zlomu Le Fort I je gibljiv le zobni lok zgornje čeljusti skupaj s palatinskim odrastkom; pri zlomu Le Fort II sta gibljiva celotna zgornja čeljust in nos, pri zlomu Le Fort III pa celotna zgornja čeljust skupaj z nosom in zigomatičnima kostema. Navedena gibljivost je lahko enostranska ali dvostranska. Pri enostranskih zlomih zgornje čeljusti je gibljivost fragmenta manj izrazita kot pri dvostranskih zlomih.
Zlomi zgornje čeljusti, zlasti vzdolž linije Le Fort III, so pogosto spremljani s poškodbo baze lobanje, pretresi možganov, modricami ali stiskanjem možganov. Sočasna poškodba čeljusti in možganov je pogosto posledica hude in hude travme: udarca v obraz s težkim predmetom, stiskanja, padca z velike višine. Stanje bolnikov z zlomom zgornje čeljusti znatno poslabša poškodba sten paranazalnih sinusov, nosnega dela žrela, srednjega ušesa, možganskih ovojnic, sprednje lobanjske jame z vanjo zapičenimi nosnimi kostmi in sten čelnega sinusa. Zaradi zloma sten tega sinusa ali etmoidnega labirinta se lahko pojavi emfizem podkožnega tkiva v očesni jamici, na čelu in licu, kar se kaže z značilnim simptomom krepitusa. Pogosto opazimo zmečkanino ali rupturo mehkih tkiv obraza.
 [ 1 ]
[ 1 ]
Simptomi zlomljene zgornje čeljusti
Zlomi lobanjske baze spremljajo simptom "krvavih očal", subkonjunktivalna sufuzija (prelivanje krvi), retroaurikularni hematom (v primeru zloma srednje lobanjske jame), krvavitve in zlasti likvoreja iz ušesa in nosu, disfunkcija možganskih živcev in splošne nevrološke motnje. Najpogosteje so poškodovane veje trigeminalnega, obraznega in okulomotornega živca (izguba občutljivosti, motnje obrazne mimike, bolečina pri premikanju zrkel navzgor ali vstran itd.).
Hitrost razvoja hematomov je zelo pomembna za diagnostiko: hitra - kaže na njen lokalni izvor, počasna - v 1-2 dneh - pa je značilna za posredno, globoko krvavitev, torej zlom baze lobanje.
Diagnoza zlomov zgornje čeljusti je v primerjavi s poškodbami spodnje čeljusti bolj zapletena naloga, saj jih pogosto spremlja hitro naraščajoče otekanje mehkih tkiv (vek, lic) in krvavitve v tkivih.
Najpogostejši simptomi zloma zgornje čeljusti:
- podaljševanje ali sploščenje srednjega dela obraza zaradi premika raztrgane čeljusti navzdol ali navznoter (nazaj);
- bolečina pri poskusu zapiranja zob;
- malokluzija;
- krvavitev iz nosu in ust.
Slednje je še posebej izrazito pri zlomih vzdolž linije Le Fort III. Poleg tega so zlomi zgornje čeljusti pogosto impaktirani, zaradi česar je težko odkriti glavni simptom zloma katere koli kosti - premik fragmentov in njihovo patološko gibljivost. V takih primerih lahko pri diagnozi pomaga sploščenost srednje tretjine obraza, malokluzija in simptom stopnice, ki ga razkrijemo s palpacijo robov orbite, zigomatičnih lokov in zigomatično-alveolarnih grebenov (območje, kjer se stičeta zigomatični odrastek zgornje čeljusti in maksilarni odrastek zigomatične kosti) in ga povzroča kršitev integritete teh kostnih tvorb.
Za povečanje natančnosti diagnoze zlomov zgornje čeljusti je treba upoštevati bolečino med palpacijo naslednjih točk, ki ustrezajo območjem povečane raztegljivosti in stiskanja kosti:
- zgornji nosni - na dnu korena nosu;
- spodnji nosni - na dnu nosnega septuma;
- supraorbitalni - vzdolž zgornjega roba očesne jamice;
- ekstraorbitalno - na zunanjem robu očesne jamice;
- infraorbitalna - vzdolž spodnjega roba očesne jamice;
- zigomatičen;
- obokan - na zigomatičnem loku;
- tuberkul - na tuberkulu zgornje čeljusti;
- zigomatično-alveolarni - nad območjem 7. zgornjega zoba;
- pasji;
- palatin (točke se palpirajo s strani ustne votline).
Simptome gibljivosti fragmentov zgornje čeljusti in "lebdečega neba" lahko prepoznamo na naslednji način: zdravnik s prsti desne roke prime sprednjo skupino zob in nebo, levo roko pa položi na lica od zunaj; nato izvaja lahke zibalne gibe naprej-dol in nazaj. Pri zlomih z impaktiranostjo gibljivosti fragmenta na ta način ni mogoče določiti. V teh primerih je potrebno palpirati pterigoidne odrastke sfenoidnih kosti; v tem primeru bolnik običajno čuti bolečino, zlasti pri zlomih vzdolž linij Le Fort II in III, včasih pa jo spremljajo številni zgoraj omenjeni simptomi zloma baze lobanje, etmoidnega labirinta, nosnih kosti, spodnjih sten orbite in zigomatičnih kosti.
Pri bolnikih s poškodbami zgornje čeljusti in čelne kosti so možni zlomi sten maksilarnih sinusov, spodnje čeljusti in zigomatičnih kosti, etmoidnega labirinta in nosnega septuma. Zato se lahko pri kombiniranih zlomih baze lobanje, zgornje čeljusti, zigomatičnih kosti, nosnega septuma in solznih kosti pojavi intenzivno solzenje in likvoreja iz nosu in ušes.
Kombinacija zlomov zgornjih čeljusti s travmatsko poškodbo drugih delov telesa se v večini primerov klinično kaže s posebej hudim sindromom medsebojnega poslabšanja in prekrivanja. Bolnike s takšno kombinacijo je treba uvrstiti med žrtve s povečanim tveganjem za razvoj splošnih septičnih zapletov ne le v maksilofacialni regiji, temveč tudi v drugih žariščih poškodb oddaljene lokalizacije (kot posledica metastaz okužbe), vključno z zaprtimi, ki nimajo neposredne anatomske povezave s čeljustmi, ustno votlino, obrazom.
Mnogi bolniki z zlomi zgornjih čeljusti doživljajo določeno stopnjo travmatskega nevritisa infraorbitalnih vej trigeminalnega živca; nekatere žrtve doživljajo podaljšano zmanjšano električno vzdražljivost zob na strani poškodbe.
Določen diagnostični pomen ima odkrivanje nepravilnosti na robovih orbite (stopničaste izbokline), zigomatično-alveolarnih grebenov, nazolabialnih šivov, pa tudi sprememb robov zgornje čeljusti med rentgenskim slikanjem v aksialni in frontalni projekciji, ki jih odkrivamo s palpacijo.
Posledice zlomov čeljusti
Izid zlomov čeljusti je odvisen od številnih dejavnikov: starosti in splošnega stanja žrtve pred poškodbo, prisotnosti sindroma medsebojnega poslabšanja, okoljskih razmer na območju stalnega prebivališča žrtve; zlasti od prisotnosti neravnovesja mineralnih elementov v vodi in hrani (GP Ruzin, 1995). Tako je po mnenju GP Ruzina pri prebivalcih različnih območij Ivano-Frankivske regije potek zlomov in narava preučevanih presnovnih procesov skoraj enaka in ju je mogoče šteti za optimalna, medtem ko je v Amurski regiji proces regeneracije kostnega tkiva in presnovnih reakcij počasnejši. Pogostost in narava zapletov sta odvisni od obdobja prilagajanja posameznika na tem območju. Kazalniki, ki jih je uporabil: indeks vnetnega odziva (IRI), presnovni indeks (MI), indeks regeneracije (RI) - omogočajo analizo celote sprememb preučevanih kazalnikov tudi v primerih, ko spremembe vsakega od njih ne presegajo fizioloških norm. Zato uporaba indeksov IVR, MI in RI omogoča napovedovanje poteka zloma, razvoja vnetno-infekcijskega zapleta, pripravo načrta zdravljenja pacienta z namenom optimizacije presnovnih procesov, preprečevanja zapletov in spremljanja kakovosti zdravljenja ob upoštevanju bolnikovih značilnosti in zunanjih pogojev. Na primer, za Ivano-Frankivsko regijo so kritične vrednosti indeksov: IVR - 0,650, MI - 0,400, RI - 0,400. Če so pridobljene nižje vrednosti, je potrebna korektivna terapija. Optimizacija presnove ni potrebna, če je IVR > 0,6755, MI > 0,528, RI > 0,550. Avtor je ugotovil, da se lahko vrednosti indeksov v različnih regijah razlikujejo glede na medicinsko-geografske in biogeokemične pogoje, ki jih je treba upoštevati pri njihovi analizi. Tako so v Amurski regiji te vrednosti nižje kot v Ivano-Frankivski regiji. Zato je priporočljivo, da se v prvih 2-4 dneh po poškodbi opravi ocena IVR, MI in RI v povezavi s kliničnim in radiološkim pregledom bolnika - za ugotavljanje začetne ravni regenerativnega potenciala in predpisovanje potrebne korektivne terapije, 10.-12. dan - za razjasnitev izvajanega zdravljenja, 20.-22. dan - za analizo rezultatov zdravljenja in napoved značilnosti rehabilitacije.
Po mnenju G. P. Ruzina je v regijah s hipo- in diskomfortnimi stanji, prisotnostjo neravnovesja mineralnih komponent in aminokislinske sestave beljakovin v obdobju prilagajanja, treba v kompleks zdravljenja vključiti anabolike in adaptogene. Med vsemi fizikalnimi dejavniki, ki jih je uporabil, je imelo lasersko sevanje najbolj izrazit pozitiven učinek.
Na podlagi svoje raziskave avtor povzema praktična priporočila, kot sledi:
- Priporočljivo je uporabiti teste, ki označujejo stanje presnove in reparativnega procesa: indeks vnetnega odziva (IRI), metabolni indeks (MI), indeks regeneracije (RI).
- Če je IVR pod 0,675, je potrebna uporaba osteotropnih antibiotikov; če je IVR nad 0,675, ob pravočasni in ustrezni imobilizaciji antibiotična terapija ni indicirana.
- Če sta vrednosti MI in RI manjši od 0,400, je potrebna terapija, ki vključuje kompleks zdravil in sredstev, ki spodbujajo presnovo beljakovin in mineralov.
- Pri nizkih vrednostih IVR je uporaba lokalnih termičnih postopkov (UHF) kontraindicirana, dokler se vnetno žarišče ne razreši ali izsuši.
- Pri zdravljenju bolnikov z zlomi spodnje čeljusti v neugodnih medicinsko-geografskih razmerah, zlasti v obdobju prilagajanja, je treba predpisati adaptogene, anabolike in antioksidante.
- Za hitro odpravo infiltrata in zmanjšanje trajanja bolečine je priporočljivo uporabiti lasersko obsevanje v prvih 5-7 dneh po poškodbi.
- Za optimizacijo zdravljenja bolnikov z zlomom spodnje čeljusti in skrajšanje trajanja hospitalizacije je treba organizirati rehabilitacijske sobe in zagotoviti kontinuiteto v vseh fazah zdravljenja.
Z pravočasno predbolnišnično, medicinsko in specializirano oskrbo so izidi zlomov čeljusti pri odraslih ugodni. Na primer, V. F. Chistyakova (1980) je z uporabo kompleksa antioksidantov za zdravljenje nezapletenih zlomov spodnje čeljusti uspela skrajšati čas bivanja bolnikov v bolnišnici za 7,3 posteljnih dni, V. V. Lysenko (1993) pa je pri zdravljenju odprtih zlomov, tj. očitno okuženih z ustno mikrofloro, z uporabo intraoralnega aerosola z nitazolno peno zmanjšal odstotek travmatskega osteomielitisa za 3,87-krat, s čimer se je skrajšalo tudi obdobje uporabe antibiotikov. Po mnenju K. S. Malikova (1983) je bil pri primerjavi radiografske slike procesa reparativne regeneracije spodnje čeljusti z avtoradiografskimi kazalniki ugotovljen specifičen vzorec v presnovi kostnih mineralov: povečanje intenzivnosti vključitve radioaktivnega izotopa 32P in 45Ca v kostni regenerat poškodovane spodnje čeljusti spremlja pojav radiografskih področij kalcifikacije v končnih delih fragmentov; Dinamika absorpcije radiofarmacevtikov poteka v obliki dveh faz največje koncentracije označenih spojin 32P in 45Ca v območju poškodbe. Ko se kostni fragmenti celijo pri zlomih spodnje čeljusti, se stopnja intenzivnosti vključitve izotopov 32P, 45Ca v območje poškodbe povečuje. Največja koncentracija osteotropnih radioaktivnih spojin v končnih delih fragmentov je opažena 25. dan po poškodbi čeljusti. Kopičenje makro- in mikroelementov v končnih delih fragmentov spodnje čeljusti ima fazni značaj. Prvo povečanje koncentracije mineralov je opaženo 10.–25. dan, drugo 40.–60. dan. V kasnejših fazah reparativne regeneracije (120 dni) se presnova mineralov v območju zloma začne postopoma približevati normalnim parametrom in se do 360. dne popolnoma normalizira, kar ustreza procesu končne reorganizacije kostnega kalusa, ki je povezoval fragmente spodnje čeljusti. Avtor je ugotovil, da pravočasna in pravilna anatomska poravnava fragmentov ter njihova zanesljiva kirurška fiksacija (na primer s kostnim šivom) vodi do zgodnje (25 dni) kostne fuzije fragmentov spodnje čeljusti in obnove (po 4 mesecih) normalne strukture novo nastalega kostnega tkiva, njegova študija z biokemijskimi in spektralnimi raziskovalnimi metodami v primerjavi z morfološkimi in avtoradiografskimi podatki pa je pokazala, da se stopnja nasičenosti mikrostruktur kalusa z minerali postopoma povečuje z naraščajočo zrelostjo kostnega tkiva.
V primeru nepravočasne uporabe kompleksnega zdravljenja se lahko pojavijo zgoraj omenjeni in drugi vnetni zapleti (sinusitis, artritis, migrirajoči granulom itd.), nastanek lažnih sklepov, kozmetična disformacija obraza, motnje žvečenja in govora ter razvoj drugih nevnetnih bolezni, ki zahtevajo kompleksno in dolgotrajno zdravljenje.
V primerih večkratnih zlomov čeljusti pri starejših in senilnih posameznikih pogosto opazimo zapoznelo zlitje, psevdoartrozo, osteomielitis itd.
V nekaterih primerih zdravljenje posttravmatskih zapletov zahteva uporabo kompleksnih ortopedskih struktur v skladu z naravo funkcionalnih in anatomsko-kozmetičnih motenj, pa tudi rekonstruktivne operacije (osteoplastika, refraktura in osteosinteza, artroplastika itd.).
Diagnoza zloma zgornje čeljusti
Rentgenska diagnostika zlomov maksilarne kosti je pogosto zelo težka, saj rentgenski posnetki v lateralni projekciji kažejo superpozicijo dveh maksilarnih kosti. Zato se rentgenski posnetki maksilarne kosti običajno naredijo samo v eni (sagitalni) projekciji (pregledni rentgen), pri čemer je treba pozornost nameniti konturam zigomatičnega alveolarnega grebena, infraorbitalnemu robu in mejam maksilarnih sinusov. Njihova kršitev (pregibi in cikcaki) kaže na zlom maksilarne kosti.
V primeru kraniofacialne disjunkcije (zlom vzdolž linije Le Fort III) je pri postavitvi diagnoze v veliko pomoč radiografija obraznega skeleta v aksialni projekciji. V zadnjih letih se uspešno uporabljata tudi tomografija in panoramska radiografija.
V zadnjih letih so se pojavile diagnostične tehnologije (računalniška tomografija, magnetna resonanca), ki omogočajo sočasno diagnozo poškodb obrazne in lobanjske lobanje. Tako so Y. Raveh in sodelavci (1992), T. Vellemin, I. Mario (1994) zlome čelne, maksilarne, etmoidne kosti in orbite razdelili na dva tipa in en podtip - (1a). Tip I vključuje fronto-nazalno-etmoidne in medialno-orbitalne zlome brez poškodb kosti lobanjske baze. Pri podtipu 1a se k temu doda še poškodba medialne stene vidnega kanala in stiskanje vidnega živca.
Tip II vključuje zlome frontalno-nosno-etmoidnega in medialno-orbitalnega dela, ki zajemajo bazo lobanje; v tem primeru so poškodovani notranji in zunanji deli obrazne in lobanjske lobanje z intrakranialnim premikom zadnje stene čelnega sinusa, sprednjega dela baze lobanje, zgornje stene orbite, temporalne in sfenoidne kosti ter regije turškega sedla; pride do ruptur dura mater. Za to vrsto poškodbe je značilno uhajanje cerebrospinalne tekočine, hernialna protruzija možganskega tkiva iz zlomne vrzeli, nastanek bilateralnega telekantusa s širjenjem interorbitalne regije ter stiskanje in poškodba vidnega živca.
Takšna podrobna diagnostika kompleksne kraniofacialne travme omogoča, da se 10–20 dni po poškodbi hkrati primerjajo kostni fragmenti baze lobanje in obraza, kar omogoča skrajšanje časa bivanja v bolnišnici žrtev in število zapletov.
Kaj je treba preveriti?
Kako preučiti?
Koga se lahko obrnete?
Nudenje pomoči žrtvam maksilofacialnih poškodb
Zdravljenje bolnikov z zlomi čeljusti vključuje čim hitrejšo obnovitev izgubljene oblike in funkcije. Rešitev tega problema vključuje naslednje glavne faze:
- poravnava premaknjenih fragmentov,
- njihovo pritrditev v pravilen položaj;
- spodbujanje regeneracije kostnega tkiva na območju zloma;
- preprečevanje različnih vrst zapletov (osteomielitis, psevdoartroza, travmatični sinusitis, perimaksilarni flegmon ali absces itd.).
Specializirano oskrbo zlomov čeljusti je treba zagotoviti čim prej (v prvih urah po poškodbi), saj pravočasna repozicija in fiksacija fragmentov zagotavljata ugodnejše pogoje za regeneracijo kosti in celjenje poškodovanih mehkih tkiv ustne votline ter pomagata ustaviti primarno krvavitev in preprečiti razvoj vnetnih zapletov.
Organizacija pomoči žrtvam maksilofacialne travme mora zagotavljati kontinuiteto medicinskih ukrepov vzdolž celotne poti žrtve od kraja dogodka do zdravstvene ustanove z obvezno evakuacijo na cilj. Obseg in narava nudene pomoči se lahko razlikujeta glede na razmere na kraju dogodka, lokacijo zdravstvenih centrov in ustanov.
Razlikuje se med:
- prva pomoč, ki se nudi neposredno na kraju dogodka, na zdravstvenih postajališčih in jo izvajajo žrtve (po vrstnem redu samo- ali medsebojne pomoči), bolničar ali zdravstveni inštruktor;
- predzdravstvena oskrba, ki jo nudi reševalec ali medicinska sestra in je namenjena dopolnjevanju ukrepov prve pomoči;
- prva medicinska pomoč, ki jo je treba po možnosti zagotoviti v 4 urah od trenutka poškodbe; izvajajo jo nespecializirani zdravniki (v podeželskih okrožnih bolnišnicah, zdravstvenih domovih in reševalnih postajah);
- kvalificirana kirurška oskrba, ki jo je treba zagotoviti v zdravstvenih ustanovah najkasneje v 12-18 urah po poškodbi;
- specializirana oskrba, ki jo je treba zagotoviti v specializirani ustanovi v enem dnevu po poškodbi. Navedeni časovni okviri za zagotavljanje različnih vrst oskrbe so optimalni.
 [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
[ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
Prva pomoč na kraju dogodka
Ugodni izidi zdravljenja poškodb maksilofacialnih mišic so v veliki meri odvisni od kakovosti in pravočasnosti prve pomoči. Od njene pravilne organizacije ni odvisno le zdravje, ampak včasih tudi življenje žrtve, zlasti v primeru krvavitve ali zadušitve. Pogosto je ena glavnih značilnosti poškodb maksilofacialnih mišic neskladje med vrsto žrtve in resnostjo poškodbe. Na to značilnost je treba opozoriti prebivalstvo z izvajanjem zdravstvenovzgojnega dela (v sistemu Rdečega križa, med poukom civilne zaščite).
Zdravstvena služba bi morala veliko pozornosti nameniti usposabljanju tehnik prve pomoči, zlasti delavcev v tistih panogah, kjer je pojavnost poškodb precej visoka (rudarstvo, kmetijstvo itd.).
Pri nudenju prve pomoči ponesrečencu s poškodbo obraza na kraju dogodka je najprej treba ponesrečenca namestiti v položaj, ki preprečuje zadušitev, torej ga položiti na bok, z glavo obrnjeno proti poškodbi ali z obrazom navzdol. Nato je treba na rano namestiti aseptični povoj. V primeru kemičnih opeklin obraza (kisline ali alkalije) je treba opečeno površino takoj sprati s hladno vodo, da se odstranijo ostanki snovi, ki so povzročile opeklino.
Po nudenju prve pomoči na kraju dogodka (zdravstvena postaja) se žrtev evakuira v zdravstveno postajo, kjer ji prvo pomoč nudi srednje medicinsko osebje.
Mnogi bolniki s poškodbami maksilofaciala lahko samostojno pridejo do zdravstvenih centrov, ki se nahajajo v bližini kraja incidenta (zdravstveni centri tovarn, obratov). Tiste žrtve, ki se ne morejo samostojno premikati, se prepeljejo v zdravstvene ustanove v skladu s pravili za preprečevanje asfiksije in krvavitve.
Prvo pomoč pri poškodbah maksilofacialne regije lahko nudijo zdravstveni delavci srednje ravni, ki so poklicani na kraj dogodka.
 [ 9 ]
[ 9 ]
Prva pomoč
Tako kot nujna medicinska pomoč se tudi reševalna pomoč nudi na kraju dogodka, v zdravstvenih postajah, zdravstvenih domovih, reševalnih in reševalno-porodniških postajah. V tem primeru je treba prizadevanja usmeriti predvsem v zaustavitev krvavitve, preprečevanje zadušitve in šoka.
Zdravstveni delavci srednje ravni (zobotehnik, reševalec, babica, medicinska sestra) morajo poznati osnove diagnosticiranja poškodb obraza, elemente prve pomoči in posebnosti prevoza pacientov.
Obseg predbolnišnične oskrbe je odvisen od narave poškodbe, bolnikovega stanja, okolja, v katerem se ta oskrba izvaja, in usposobljenosti zdravstvenih delavcev.
Medicinsko osebje mora določiti čas, kraj in okoliščine poškodbe; po pregledu žrtve postaviti predhodno diagnozo in izvesti številne terapevtske in preventivne ukrepe.
Boj proti krvavitvam
Bogata mreža krvnih žil v maksilofacialni regiji ustvarja ugodne pogoje za nastanek krvavitve pri poškodbah obraza. Krvavitev se lahko pojavi ne le navzven ali v ustno votlino, temveč tudi v globino tkiv (latentna).
V primeru krvavitve iz majhnih žil lahko rano tamponiramo in namestimo tlačni povoj (če to ne povzroči nevarnosti zadušitve ali premika čeljustnih fragmentov). Tlačni povoj se lahko uporabi za zaustavitev krvavitve pri večini poškodb maksilofacialne regije. V primerih poškodb velikih vej zunanje karotidne arterije (jezične, obrazne, maksilarne, površinske temporalne) lahko v nujnih primerih s pritiskom s prstom začasno ustavimo krvavitev.
Preprečevanje asfiksije in metode za boj proti njej
Najprej je treba pravilno oceniti bolnikovo stanje, pri čemer je treba biti pozoren na naravo njegovega dihanja in položaja. V tem primeru se lahko zazna asfiksija, katere mehanizem je lahko drugačen:
- premik jezika nazaj (izpah);
- zaprtje lumna sapnika s krvnimi strdki (obstruktivno);
- stiskanje sapnika s hematomom ali edematoznim tkivom (stenoza);
- zaprtje vhoda v grlo z visečo loputo mehkega tkiva z neba ali jezika (valvularna);
- aspiracija krvi, bruhanja, zemlje, vode itd. (aspiracija).
Da bi preprečili zadušitev, je treba bolnika položiti v sedeč položaj, rahlo nagnjenega naprej in z glavo navzdol; v primeru hudih večkratnih poškodb in izgube zavesti je treba ležati na hrbtu, z glavo obrnjeno proti poškodbi ali na stran. Če poškodba to dopušča, lahko bolnika položimo z obrazom navzdol.
Najpogostejši vzrok za asfiksijo je umik jezika, ki se pojavi, ko je telo spodnje čeljusti, zlasti brade, zdrobljeno pri dvojnih mentalnih zlomih. Ena od učinkovitih metod boja proti tej (izpahnjeni) asfiksiji je fiksiranje jezika s svileno ligaturo ali prebadanje z varnostno zaponko ali lasnico. Da bi preprečili obstruktivno asfiksijo, je treba skrbno pregledati ustno votlino in odstraniti krvne strdke, tujke, sluz, ostanke hrane ali bruhanje.
Protišočni ukrepi
Zgornji ukrepi bi morali vključevati predvsem pravočasno zaustavitev krvavitve, odpravo zadušitve in izvedbo transportne imobilizacije.
Boj proti šoku pri poškodbah maksilofacialne regije vključuje celo vrsto ukrepov, ki se izvajajo v primerih šoka, ki nastane zaradi poškodb drugih delov telesa.
Da bi preprečili nadaljnjo okužbo rane, je treba uporabiti aseptični (zaščitni) gazni povoj (na primer individualni paket). Ne smemo pozabiti, da pri zlomih obraznih kosti povoja ne smemo preveč zategniti, da se izognemo premiku fragmentov, zlasti pri zlomih spodnje čeljusti.
Zdravstvenim delavcem srednjega nivoja je prepovedano šivanje ran mehkih tkiv v primeru kakršnih koli poškodb obraza. V primeru odprtih ran maksilofacialne regije, vključno z vsemi zlomi čeljusti znotraj zobnega loka, je v tej fazi nudenja pomoči obvezno dajanje 3000 AE Bezredkovega protitetanusnega seruma.
Za transportno imobilizacijo se uporabljajo fiksirni povoji - navaden gazni povoj, povoj v obliki zanke, krožni povoj, tog povoj za brado ali standardni transportni povoj, sestavljen iz povoja za brado in mehke naglavne kapice.
Če zdravnik nima teh standardnih sredstev, lahko uporabi navadno gazo (povoj) Hipokratovo kapo v kombinaciji z gaznim povojem; v primerih, ko se bolnik prevaža na daljšo razdaljo v specializirano ustanovo, pa je primerneje uporabiti mavčni povoj.
Jasno je treba izpolniti napotnico za zdravstveno ustanovo, navesti vse, kar je bilo storjeno pri pacientu, in zagotoviti pravilen način prevoza.
Če bolnikova zdravstvena anamneza kaže na izgubo zavesti, je treba pregled, pomoč in prevoz izvajati le v ležečem položaju.
Oprema postaje za prvo pomoč mora vključevati vse, kar je potrebno za nudenje prve pomoči v primeru poškodbe obraza, vključno s hranjenjem in gašenjem žeje pacienta (skodelica za pitje itd.).
V primeru množičnega prihoda žrtev (kot posledica nesreč, katastrof itd.) je zelo pomembna njihova pravilna evakuacija in transportno razvrščanje (s strani reševalca ali medicinske sestre), torej vzpostavitev vrstnega reda evakuacije in določitev položaja žrtev med prevozom.
 [ 10 ]
[ 10 ]
Prva pomoč
Prvo medicinsko pomoč nudijo zdravniki regionalnih, okrožnih, podeželskih okrožnih bolnišnic, centralnih, okrožnih in mestnih zdravstvenih centrov itd.
Glavna naloga v tem primeru je nuditi življenjsko pomembno pomoč: boj proti krvavitvam, zadušitvi in šoku, preverjanje in po potrebi popravljanje ali zamenjava prej uporabljenih povojev.
Boj proti krvavitvi se izvaja z ligiranjem žil v rani ali s tesno tamponadacijo. V primeru obsežne krvavitve iz "ustne votline", ki je ni mogoče ustaviti s konvencionalnimi sredstvi, mora zdravnik nujno opraviti traheotomijo in tesno tamponadirati ustno votlino in žrelo.
Če se pojavijo znaki zadušitve, se ukrepi zdravljenja določijo glede na vzrok, ki jo je povzročil. V primeru dislokacijske asfiksije se jezik zašije. Temeljit pregled ustne votline in odstranitev krvnih strdkov in tujkov odpravita grožnjo obstruktivne asfiksije. Če se kljub navedenim ukrepom asfiksija še vedno razvije, je indicirana nujna traheotomija.
Protišočni ukrepi se izvajajo v skladu s splošnimi pravili nujne kirurgije.
Nato je treba v primeru zlomov čeljusti namestiti fiksirni povoj za izvedbo transportne (začasne) imobilizacije in pacientu dati nekaj za pitje na običajen način ali z uporabo skodelice za pitje z gumijasto cevko, pritrjeno na izliv.
Metode začasne fiksacije fragmentov čeljusti
Trenutno obstajajo naslednje metode začasne (transportne) imobilizacije fragmentov čeljusti:
- zanke za brado;
- obliž v obliki zanke ali lepilni obliž;
- intermaksilarna ligacija z žico ali plastično nitjo;
- standardni nabor in drugi. na primer, neprekinjena ligatura v obliki osmice, lingvalno-labialna ligatura, ligatura Y. Galmosha, neprekinjena žična ligatura po Stoutu, Ridsonu, Obwegeserju, Elenku, ki jo je precej dobro opisal Y. Galmosh (1975).
Izbira metode začasne imobilizacije fragmentov je odvisna od lokacije zlomov, njihovega števila, splošnega stanja žrtve in prisotnosti dovolj stabilnih zob za pritrditev opornice ali povoja.
V primeru zloma alveolarnega odrastka zgornje ali spodnje čeljusti se po poravnavi fragmentov običajno uporabi zunanji gazni povoj, ki pritisne spodnjo čeljust na zgornjo.
Pri vseh zlomih telesa zgornje čeljusti se po repoziciji fragmentov na zgornjo čeljust namesti kovinska opornica-žlica A. A. Limberga ali pa se na spodnjo čeljust namesti povoj, podoben zanki.
Če v zgornji čeljusti ni zob, se na dlesni namesti obloga iz stentov ali voska.
Če ima pacient v ustih protezo, se ta uporabi kot distančnik med zobnima lokoma, dodatno pa se namesti tudi zankast povoj. V sprednjem delu plastičnih zobnih vrst je treba z rezalnikom narediti luknjo za ustnik skodelice za pitje, drenažne cevke ali čajne žličke, da se pacientu zagotovi jesti.
Če so na obeh čeljustih zobje, se v primeru zlomov telesa spodnje čeljusti fragmenti okrepijo z medčeljustnim ligaturnim povojem, togo standardno zanko ali mavčno opornico, ki se namesti na spodnjo čeljust in pritrdi na lobanjski obok.
V primeru zlomov v predelu kondilarnih odrastkov spodnje čeljusti se uporabi intraoralna ligatura ali togi povoj z elastičnim trakom na poškodovančevo glavo. V primerih zlomov kondilarnih odrastkov z malokluzijo (odprto) se spodnja čeljust fiksira z distančnikom med zadnjimi antagonizirajočimi velikimi molarji. Če na poškodovani spodnji čeljusti ni zob, se lahko uporabijo proteze v kombinaciji s togo zanko; če protez ni, se uporabi togo zanko ali krožni gazni povoj.
V primeru kombiniranih zlomov zgornje in spodnje čeljusti se uporabljajo zgoraj opisane metode ločene fiksacije fragmentov, na primer Rauer-Urbanskaya žlica v kombinaciji z ligaturno vezavo zob na koncih fragmentov spodnje čeljusti. Ligatura naj pokriva dva zoba na vsakem fragmentu v obliki osmice. Če ni nevarnosti krvavitve v ustih, umika jezika, bruhanja itd., se lahko uporabi togi trak.
V fazi nudenja prve medicinske pomoči je treba pravilno določiti čas in način prevoza žrtve ter, če je mogoče, določiti namen evakuacije. V primeru zapletenih in večkratnih zlomov obraznih kosti je priporočljivo zmanjšati število "evakuacijskih stopenj" na minimum in takšne bolnike poslati neposredno na bolnišnične maksilofacialne oddelke republiških, regionalnih in pokrajinskih (mestnih) bolnišnic.
V primeru kombinirane travme (zlasti kranialne travme) je treba o vprašanju prevoza pacienta odločiti skrbno, premišljeno in skupaj z ustreznimi specialisti. V teh primerih je bolj primerno poklicati specialiste iz regionalnih ali mestnih ustanov na posvet v podeželsko okrožno bolnišnico, kot pa tja prevažati paciente s pretresom možganov ali možgansko kontuzijo.
Če je v lokalni bolnišnici zobozdravnik, se lahko prva pomoč pri stanjih, kot so neprodorne poškodbe mehkih tkiv obraza, ki ne zahtevajo primarne plastične kirurgije, zlomi zob, zlomi alveolarnih odrastkov zgornje in spodnje čeljusti, nezapleteni posamezni zlomi spodnje čeljusti brez premika, zlomi nosnih kosti, ki ne zahtevajo repozicije, izpahi spodnje čeljusti, ki so bili uspešno reponirani, opekline obraza prve in druge stopnje, dopolni z elementi specializirane oskrbe.
Bolnike s kombinirano travmo obraza, zlasti če gre za pretres možganov, je treba hospitalizirati v okrožnih bolnišnicah. Pri odločanju o njihovem prevozu v prvih urah po poškodbi na specializirane oddelke je treba upoštevati splošno stanje bolnika, vrsto prevoza, stanje cest in oddaljenost od zdravstvene ustanove. Najprimernejša vrsta prevoza za te bolnike je helikopter, če so ceste v dobrem stanju, pa specializirana reševalna vozila.
Po nudenju prve pomoči v okrožni bolnišnici se bolniki z zlomi zgornje in spodnje čeljusti, večkratnimi poškodbami obraznih kosti, zapletenimi s poškodbo katere koli lokalizacije, penetrirajočimi in obsežnimi poškodbami mehkih tkiv, ki zahtevajo primarno plastično operacijo, napotijo v specializirane oddelke okrožne, mestne ali regionalne bolnišnice. Vprašanje, kam naj se bolnik napoti - v okrožno bolnišnico (če so tam zobozdravniki) ali na maksilofacialni oddelek najbližje bolnišnice - se odloči glede na lokalne razmere.
Kvalificirana kirurška oskrba
Kvalificirano kirurško oskrbo nudijo kirurgi in travmatologi v ambulantah, travmatoloških centrih, kirurških ali travmatoloških oddelkih mestnih ali okrožnih bolnišnic. Predvsem jo je treba zagotoviti tistim žrtvam, ki jo potrebujejo zaradi vitalnih indikacij. Sem spadajo bolniki z znaki šoka, krvavitve, akutne izgube krvi in asfiksije. Če na primer v primeru neustavljene krvavitve iz velikih žil maksilofacialne regije ali krvavitve, ki se je pojavila v prejšnjih fazah, ni mogoče zanesljivo podvezati krvaveče žile, se podveže zunanja karotidna arterija na ustrezni strani. V tej fazi oskrbe so vse žrtve s poškodbami maksilofacialne regije razdeljene v tri skupine.
Prva skupina - tisti, ki potrebujejo le kirurško pomoč (poškodbe mehkih tkiv brez resničnih okvar, opekline prve in druge stopnje, ozebline obraza); zanje je ta faza zdravljenja zadnja.
Druga skupina - tisti, ki potrebujejo specializirano zdravljenje (poškodbe mehkih tkiv, ki zahtevajo plastično operacijo; poškodbe obraznih kosti; opekline tretje in četrte stopnje ter ozebline obraza, ki zahtevajo kirurško zdravljenje); po nujni kirurški oskrbi se prepeljejo v maksilofacialne bolnišnice.
V tretjo skupino spadajo neprevozne žrtve, pa tudi posamezniki s kombiniranimi poškodbami drugih delov telesa (zlasti travmatska poškodba možganov), ki so po resnosti vodilni.
Eden od razlogov za ponavljajoče se kirurško zdravljenje rane je poseg brez predhodnega rentgenskega pregleda. Če obstaja sum na zlome obraznih kosti, je obvezen. Povečana regenerativna sposobnost obraznih tkiv omogoča izvedbo kirurškega posega z maksimalno varčnostjo tkiva.
Pri zagotavljanju kvalificirane kirurške oskrbe žrtvam skupine II, ki bodo poslane v specializirane zdravstvene ustanove (če ni kontraindikacij za prevoz), mora kirurg:
- izvesti podaljšano anestezijo mesta zloma; ali še bolje - podaljšano anestezijo celotne polovice obraza, bodisi po metodi P. Yu. Stolyarenka (1987): z injekcijo igle pod kostno izboklino na spodnjem robu zigomatičnega loka na stičišču temporalnega odrastka zigomatične kosti z zigomatičnim odrastkom temporalne kosti;
- v rano injicirati antibiotike, antibiotike dajati interno;
- izvesti najpreprostejšo transportno imobilizacijo, na primer uporabiti standardni transportni povoj;
- prepričajte se, da med prevozom ni krvavitve iz rane, zadušitve ali nevarnosti zadušitve;
- spremljati dajanje antitetanusnega seruma;
- zagotoviti ustrezen prevoz v specializirano zdravstveno ustanovo v spremstvu zdravstvenega osebja (določiti vrsto prevoza, položaj pacienta);
- v spremnih dokumentih jasno navedite vse, kar je bilo storjeno pacientu.
V primerih, ko obstajajo kontraindikacije za napotitev žrtve v drugo zdravstveno ustanovo (skupina III), ji je na kirurškem oddelku zagotovljena kvalificirana pomoč s sodelovanjem zobozdravnikov iz bolnišnic ali klinik, ki so dolžni
Splošni kirurgi in travmatologi pa morajo poznati osnove nudenja pomoči v primeru travme maksilofacialne regije, upoštevati načela kirurškega zdravljenja obraznih ran in poznati osnovne metode transportne imobilizacije zlomov.
Zdravljenje žrtev s kombiniranimi ranami na obrazu in drugih področjih v kirurški (travmatološki) bolnišnici mora potekati s sodelovanjem maksilofacialnega kirurga.
Če ima okrožna bolnišnica maksilofacialni oddelek ali zobozdravstveno ordinacijo, mora biti vodja oddelka (zobozdravnik) odgovoren za stanje in organizacijo travmatološke zobozdravstvene oskrbe v okrožju. Za pravilno evidentiranje maksilofacialnih travm mora zobozdravnik vzpostaviti stik z zdravstvenimi postajami in okrožnimi bolnišnicami. Poleg tega je treba opraviti analizo rezultatov zdravljenja bolnikov s travmo obraza, ki so bili v okrožnih in regionalnih ustanovah.
Bolnike s kompleksnimi in zapletenimi poškodbami obraza napotimo na maksilofacialni oddelek, če je potrebna primarna plastična operacija mehkih tkiv in se uporabljajo najnovejše metode zdravljenja zlomov obraznih kosti, vključno s primarnim presadkom kosti.
Specializirana nujna oskrba in nadaljnje zdravljenje zloma zgornje čeljusti
Tovrstna oskrba se izvaja v bolnišničnih maksilofacialnih oddelkih republiških, regionalnih, pokrajinskih in mestnih bolnišnic, v klinikah za kirurško zobozdravstvo medicinskih univerz, raziskovalnih inštitutih za zobozdravstvo ter v maksilofacialnih oddelkih raziskovalnih inštitutov za travmatologijo in ortopedijo.
Ko so žrtve sprejete na oddelek za sprejem v bolnišnico, je priporočljivo opredeliti tri skupine za razvrščanje (po V. I. Lukjanenku):
Prva skupina - tisti, ki potrebujejo nujne ukrepe, kvalificirano ali specializirano oskrbo v garderobi ali operacijski sobi: ranjenci v obraz s stalno krvavitvijo izpod povojev ali ustne votline; tisti v stanju zadušitve ali z nestabilnim zunanjim dihanjem, po traheotomiji s tesno tamponado ustne votline in žrela, tisti v nezavestnem stanju. V operacijsko sobo ali garderobo jih najprej namestijo na nosilih.
Druga skupina - tiste, ki zahtevajo razjasnitev diagnoze in določitev vodilne resnosti poškodbe. Sem spadajo ranjenci s kombiniranimi poškodbami čeljusti in obraza, ORL organov, lobanje, organov vida itd.
Tretja skupina - tiste, ki so predmet napotitve na oddelek v drugi prioriteti. V to skupino spadajo vse žrtve, ki niso bile vključene v prvi dve skupini.
Pred začetkom kirurškega zdravljenja je treba žrtev klinično in radiološko pregledati. Na podlagi pridobljenih podatkov se določi obseg posega.
Kirurško zdravljenje, ne glede na to, ali je zgodnje, odloženo ali pozno, mora biti takojšnje in, če je mogoče, popolno, vključno z lokalno plastično operacijo mehkih tkiv in celo presaditvijo kosti spodnje čeljusti.
Kot poudarjata A. A. Skager in T. M. Lurye (1982), je narava regenerativne blasteme (osteogena, hondrogena, vlaknata, mešana) določena z oksibiotično aktivnostjo tkiv v območju zloma, v povezavi s katero vsi travmatski in terapevtski dejavniki vplivajo na hitrost in kakovost reparativne osteogeneze predvsem prek lokalne prekrvavitve. Zaradi poškodbe vedno pride do motenj krvnega obtoka lokalne (območje rane in zloma), regionalne (maksilofacialno področje) ali splošne (travmatski šok) narave. Lokalne in regionalne motnje krvnega obtoka so običajno daljše, zlasti ob odsotnosti imobilizacije fragmentov in pojavu vnetnih zapletov. Posledično je reparativna reakcija tkiv popačena.
Ob zadostni prekrvavitvi poškodovanega območja, v pogojih stabilnosti fragmentov, pride do primarne, tako imenovane angiogene tvorbe kostnega tkiva. V manj ugodnih vaskularno-regenerativnih pogojih, ki nastanejo predvsem ob odsotnosti stabilnosti na območju stika fragmentov, se tvori vezivno tkivo oziroma hrustančni regenerat, tj. pride do "reparativne osteosinteze", zlasti ob odsotnosti pravočasne in pravilne poravnave fragmentov. Ta potek reparativne regeneracije zahteva več tkivnih virov in časa. Lahko se konča s sekundarnim kostnim zlitjem zloma, vendar v tem primeru brazgotinsko vezivno tkivo z žarišči kroničnega vnetja včasih vztraja dlje časa ali ostane za vedno v območju zloma, kar se lahko klinično kaže v obliki poslabšanja travmatskega osteomielitisa.
Z vidika optimizacije vaskularno-regenerativnega kompleksa imata zaprta repozicija in fiksacija fragmentov obrazne kosti prednost pred odprto osteosintezo s široko izpostavljenostjo koncev fragmentov.
Zato so naslednja načela osnova sodobnega zdravljenja zlomov kosti:
- popolnoma natančna primerjava fragmentov;
- stisnjenje fragmentov vzdolž celotne površine zloma v položaj tesnega stika (zbitosti);
- močna fiksacija repozicioniranih fragmentov in njihovih kontaktnih površin, ki odpravlja ali skoraj odpravlja vsako vidno gibljivost med njimi v celotnem obdobju, potrebnem za popolno celjenje zloma;
- ohranjanje gibljivosti temporomandibularnih sklepov, če ima kirurg napravo za ekstraoralno repozicioniranje in fiksacijo fragmentov spodnje čeljusti.
To zagotavlja hitrejše zraščanje kostnih fragmentov. Upoštevanje teh načel zagotavlja primarno zraščanje zloma in omogoča krajša obdobja zdravljenja pacientov.
Dodatni splošni in lokalni ukrepi zdravljenja svežih zlomov, zapletenih z vnetjem
Specializirana oskrba maksilofacialnih poškodb vključuje vrsto ukrepov, namenjenih preprečevanju zapletov in pospeševanju regeneracije kostnega tkiva (fizioterapevtski tretmaji, vadbena terapija, vitaminska terapija itd.). Vsem pacientom je treba zagotoviti tudi potrebno prehrano in ustrezno ustno nego. V velikih oddelkih je priporočljivo dodeliti posebne oddelke za paciente s travmami.
Pri vseh vrstah pomoči je potrebno jasno in pravilno izpolniti zdravstveno dokumentacijo.
Ukrepi za preprečevanje zapletov vključujejo dajanje protitetanusnega seruma, lokalno dajanje antibiotikov v predoperativnem obdobju, sanacijo ustne votline, začasno imobilizacijo fragmentov (v največji možni meri). Pomembno si je zapomniti, da se okužba pri zlomih znotraj zobnega loka lahko pojavi ne le ob rupturi sluznice ali poškodbi kože, temveč tudi ob prisotnosti periapikalnih vnetnih žarišč zob, ki se nahajajo na območju zloma ali v njegovi neposredni bližini.
Po potrebi se poleg uporabe standardnega transportnega povoja izvede tudi intermaksilarna fiksacija z ligaturnim vezanjem zob.
Metoda anestezije se izbere glede na situacijo in število sprejetih pacientov. Poleg splošnega stanja pacienta je treba upoštevati lokacijo in naravo zloma ter predvideni čas ortopedske fiksacije ali osteosinteze. V večini primerov zlomov telesa in veje čeljusti (razen visokih zlomov kondilarnega odrastka, ki jih spremlja dislokacija glave spodnje čeljusti) se lahko uporabi lokalna prevodna in infiltracijska anestezija. Prevodno anestezijo je najbolje izvajati na območju ovalne odprtine (po potrebi na obeh straneh), da se izklopijo ne le senzorične, temveč tudi motorične veje mandibularnega živca. Učinkovitejša je potencirana lokalna anestezija. Uporablja se tudi podaljšana prevodna blokada in njena kombinacija z uporabo kalipsola v subnarkotičnih odmerkih.
Da bi se odločili, kaj storiti z zobom, ki se nahaja neposredno v lomni špranji, je treba določiti odnos njegovih korenin do ravnine zloma. Možni so trije položaji:
- lomna vrzel poteka vzdolž celotne stranske površine zobne korenine - od njenega vratu do odprtine vrha;
- vrh zoba se nahaja v lomni vrzeli;
- Zlomna vrzel poteka poševno glede na navpično os zoba, vendar zunaj njegove alveole, ne da bi pri tem poškodovala parodont in stene zobne alveole.
Tretji položaj zoba je najugodnejši z vidika prognoze konsolidacije (brez razvoja klinično opaznega vnetnega zapleta), prvi položaj pa je najmanj ugoden, saj v tem primeru pride do rupture sluznice dlesni na vratu zoba in zevajoče lomne reže, kar povzroči neizogibno okužbo čeljustnih fragmentov s patogeno mikrofloro ustne votline. Zato je treba še pred imobilizacijo odstraniti zobe v prvem položaju, pa tudi zlomljene, izpahnjene, zdrobljene, uničene s kariesom, zapletene s pulpitisom ali kroničnim parodontitisom. Po ekstrakciji zoba je priporočljivo izolirati območje zloma s tamponiranjem jamice z jodoformno gazo. N. M. Gordiyuk in sodelavci (1990) priporočajo tamponiranje jamic s konzerviranim (v 2% raztopini kloramina) amnionom.
Zelo pomembno je določiti naravo mikroflore na območju zloma in preučiti njeno občutljivost na antibiotike. Nepoškodovane zobe na drugem in tretjem mestu lahko pogojno pustimo v lomni vrzeli, vendar mora v tem primeru kompleksno zdravljenje vključevati antibiotike in fizioterapijo. Če se med takim zdravljenjem pojavijo prvi klinični znaki vnetja na območju zloma, se preostali zob zdravi konzervativno, njegovi koreninski kanali se zapolnijo, če pa so zamašeni, se odstranijo.
Zobne začetke, zobe z neoblikovanimi koreninami in še neizrasle zobe (zlasti tretje kočnike) lahko pogojno pustimo tudi v predelu zloma, saj je, kot kažejo naše izkušnje in opažanja drugih avtorjev, dobro počutje v predelu zob, ki so ostali v zlomni reži, klinično določeno na dan odpusta bolnika iz bolnišnice, pogosto varljivo, nestabilno, zlasti v prvih 3-9 mesecih po poškodbi. To je razloženo z dejstvom, da včasih pulpa dvokoreninskih zob, ki se nahajajo v predelu zloma, skupaj s poškodbo spodnječeljustnega žilno-živčnega snopa, doživi globoke vnetno-distrofične spremembe, ki se končajo z nekrozo. Ko je žilno-živčni snop enokoreninskega zoba poškodovan, se v večini primerov opazijo nekrotične spremembe v pulpi.
Po podatkih različnih avtorjev je ohranitev zob v zlomni špranji mogoča le pri 46,3 % bolnikov, saj se pri ostalih razvijejo parodontitis, resorpcija kosti in osteomielitis. Hkrati imajo zobni začetki in zobje z nepopolno oblikovanimi koreninami, ohranjeni pod pogojem, da ni znakov vnetja, visoko sposobnost preživetja: po zanesljivi imobilizaciji fragmentov se zobje še naprej normalno razvijajo (v 97 %) in pravočasno izrastejo, električna vzdražnost njihove pulpe pa se dolgoročno normalizira. Zobje, ki so bili ponovno vstavljeni v zlomno špranjo, v povprečju umrejo pri polovici bolnikov.
Če poleg poškodbe maksilofacialnega področja pride do pretresa možganov ali poškodbe možganov, disfunkcije krvožilnega sistema, dihalnega in prebavnega sistema itd., se sprejmejo potrebni ukrepi in predpiše ustrezno zdravljenje. Pogosto se je treba zateči k posvetovanju z različnimi strokovnjaki.
Zaradi anatomske povezave kosti lobanje in obraza so v primeru poškodbe maksilofacialne regije prizadete vse strukture kranialnega dela lobanje. Sila delujočega dejavnika v svoji intenzivnosti običajno presega mejo elastičnosti in trdnosti posameznih obraznih kosti. V takih primerih so poškodovani sosednji in globlji deli obraza ter celo kranialni del lobanje.
Značilnost kombinirane travme obraza in možganov je, da lahko do poškodbe možganov pride tudi brez udarca v možganski del lobanje. Travmatska sila, ki je povzročila zlom obrazne kosti, se prenese neposredno na sosednje možgane, kar povzroči nevrodinamične, patofiziološke in strukturne spremembe različne stopnje. Zato lahko kombinirano poškodbo maksilofacialne regije in možganov povzroči vpliv travmatskega dejavnika samo na obrazni del lobanje ali hkrati na obrazni in možganski del lobanje.
Klinično se zaprta kraniocerebralna poškodba kaže s splošnimi možganskimi in lokalnimi simptomi. Splošni možganski simptomi vključujejo izgubo zavesti, glavobol, omotico, slabost, bruhanje, amnezijo, lokalni simptomi pa disfunkcijo možganskih živcev. Vsi bolniki z anamnezo pretresa možganov potrebujejo kompleksno zdravljenje pri nevrokirurgu ali nevrologu. Žal se pretres možganov v kombinaciji s travmo obraznih kosti običajno diagnosticira le v primerih z izrazitimi nevrološkimi simptomi.
Zapleti zloma čeljusti, preprečevanje in zdravljenje
Vse zaplete, ki nastanejo zaradi zlomov čeljusti, lahko razdelimo na splošne in lokalne, vnetne in nevnetne; po času pa jih delimo na zgodnje in oddaljene (pozne).
Med pogoste zgodnje zaplete spadajo motnje psihoemocionalnega in nevrološkega stanja, spremembe v krvnem obtoku in drugih sistemih. Preprečevanje in zdravljenje teh zapletov izvajajo maksilofacialni kirurgi skupaj z ustreznimi specialisti.
Med lokalnimi zgodnjimi zapleti so najpogosteje opaženi disfunkcija žvečilnega aparata (vključno s temporomandibularnimi sklepi), travmatski osteomielitis (pri 11,7 % žrtev), gnojenje hematomov, limfadenitis, artritis, abscesi, flegmon, sinusitis, zapoznela konsolidacija fragmentov itd.
Za preprečevanje morebitnih splošnih in lokalnih zapletov je priporočljivo izvajati novokainske trigemino-simpatične in karotidne sinusne blokade, ki omogočajo izklop ekstracerebralnih refleksogenih con, zaradi česar se normalizira dinamika cerebrospinalne tekočine, dihanje in možganska cirkulacija.
Trigemino-simpatična blokada se izvaja po dobro znani metodi M. P. Žakova. Blokada karotidnega sinusa se izvaja na naslednji način: pod hrbet žrtve, ki leži na hrbtu, v višini lopatic, se namesti vzglavnik, tako da je glava rahlo nagnjena nazaj in obrnjena v nasprotno smer. Igla se vbrizga vzdolž notranjega roba sternokleidomastoidne mišice, 1 cm pod nivojem zgornjega roba ščitničnega hrustanca (projekcija karotidnega sinusa). Med napredovanjem igle se vbrizga novokain. Ko se prebode fascija žilno-živčnega snopa, se premaga določen upor in začuti se pulzacija karotidnih sinusov. Vbrizga se 15-20 ml 0,5% raztopine novokaina.
Glede na povečano tveganje za razvoj septičnih zapletov pri bolnikih s poškodbami maksilofacialne regije, možganov in drugih delov telesa je treba predpisati ogromne odmerke antibiotikov (po intradermalnem testu za individualno toleranco) že prvi dan po sprejemu v bolnišnico.
Če se pojavijo zapleti iz dihalnega sistema (ki so pri takih bolnikih pogosto vzrok smrti), je indicirana hormonska terapija in dinamično rentgensko opazovanje (s sodelovanjem ustreznih specialistov). Specializirano oskrbo takih bolnikov mora zagotoviti maksilofacialni kirurg takoj po tem, ko so žrtve izpeljane iz šoka, vendar najkasneje v 24-36 urah po poškodbi.
Različni lokalni in splošni neugodni dejavniki (okužba ustne votline in zgrabljenih zob, zmečkanje mehkih tkiv, hematom, premalo toga fiksacija, izčrpanost pacienta zaradi motenj normalne prehrane, psihoemocionalni stres, disfunkcija živčnega sistema itd.) prispevajo k nastanku vnetnih procesov. Zato je ena glavnih točk zdravljenja žrtve spodbujanje procesa celjenja zloma čeljusti s povečanjem regenerativnih sposobnosti bolnikovega telesa in preprečevanjem vnetnih plasti na območju poškodbe.
V zadnjih letih se je zaradi povečane odpornosti stafilokokne okužbe na antibiotike povečalo število vnetnih zapletov pri poškodbah obraznih kosti. Največ zapletov v obliki vnetnih procesov se pojavi pri zlomih, lokaliziranih v območju kota spodnje čeljusti. To je razloženo z dejstvom, da se žvečilne mišice, ki se nahajajo na obeh straneh območja zloma, refleksno skrčijo, prodrejo v režo in se stisnejo med fragmente. Zaradi dejstva, da je sluznica dlesni v območju kota spodnje čeljusti tesno zraščena s periostom alveolarnega odrastka in se ob najmanjšem premiku fragmentov raztrga, se oblikujejo nenehno odprta vstopna vrata za okužbo, skozi katera v kostno režo vstopajo patogeni mikroorganizmi, slina, odluščene epitelijske celice in mase hrane. Med požiranjem se mišična vlakna, ki jih stisnejo fragmenti, skrčijo, zaradi česar pride do aktivnega pretoka sline v globino kostne reže.
Dokaz naraščajočega vnetja kosti in mehkih tkiv je običajno hitro razvijajoča se hiperemija kože, bolečina, infiltracija itd.
Razvoj zapletov olajšujejo dejavniki, kot so parodontitis (pri 14,4 % žrtev), zapoznela hospitalizacija in nepravočasna zagotovitev specializirane oskrbe, višja starost bolnikov, prisotnost kroničnih sočasnih bolezni, slabe navade (alkoholizem), zmanjšana reaktivnost telesa, napačna diagnoza in izbira metode zdravljenja, disfunkcija perifernega živčnega sistema, ki je posledica zloma (poškodba vej trigeminalnega živca) itd.
Pomemben dejavnik, ki upočasni konsolidacijo čeljustnih fragmentov, je travmatski osteomielitis, ki se skupaj z drugimi vnetnimi procesi pojavlja še posebej pogosto v primerih, ko je bila premestitev in imobilizacija fragmentov izvedena pozneje.
Upoštevati je treba, da vsaka poškodba povzroči vnetno reakcijo okoli rane. Ne glede na vrsto škodljivega dejavnika (fizikalnega, kemičnega, biološkega) so patogenetski mehanizmi razvijajočega se vnetnega procesa enaki in jih zaznamujejo motnje mikrocirkulacije, oksidacijsko-redukcijski procesi in delovanje mikroorganizmov v poškodovanih tkivih. V primeru poškodb je bakterijska kontaminacija rane neizogibna. Resnost gnojno-vnetnega procesa je odvisna od značilnosti povzročitelja okužbe, imunobiološkega stanja bolnikovega telesa v času vnosa patogena, stopnje žilnih in presnovnih motenj tkiv na mestu poškodbe. Odpornost poškodovanih tkiv na gnojno okužbo se močno zmanjša, ustvarijo se pogoji za razmnoževanje patogena in manifestacijo njegovih patogenih lastnosti, kar povzroči vnetno reakcijo in ima uničujoč učinek na tkiva.
Na mestu delovanja škodljivega faktorja se ustvarijo optimalni pogoji za aktivacijo proteolitičnih encimov, ki se sproščajo iz mikroorganizmov, prizadetih tkiv, levkocitov, in nastanek mediatorjev, ki spodbujajo vnetje - histamina, serotonina, kininov, heparina, aktiviranih beljakovin itd., ki povzročajo motnje mikrocirkulacije, transkapilarne izmenjave, strjevanja krvi. Tkivne proteaze, produkti mikrobne aktivnosti, prispevajo k motnji oksidacijsko-redukcijskih procesov, ločitvi tkivnega dihanja.
Nastalo kopičenje premalo oksidiranih produktov in razvoj tkivne acidoze vodita do sekundarnih motenj mikrohemodinamike na mestu poškodbe in razvoja lokalnega pomanjkanja vitaminov.
Posebej hude poškodbe procesov regeneracije tkiv opazimo, kadar v njih pride do pomanjkanja vitamina C, kar vodi do zaviranja sinteze kolagena vezivnega tkiva in celjenja ran; v tem primeru se vsebnost vitamina C v mlahavih granulacijah okuženih ran znatno zmanjša.
Pri vsaki poškodbi ima hemostatska reakcija pomembno vlogo pri omejevanju vnetnega procesa, saj nastanek fibrinske plasti in odlaganje strupenih snovi in mikroorganizmov na njeni površini preprečuje nadaljnje širjenje patološkega procesa.
Tako se pri gnojnih zapletih poškodb pojavi zaprta veriga patoloških procesov, ki spodbujajo širjenje okužbe in preprečujejo celjenje ran. Zato je patogenetično upravičena zgodnja uporaba različnih biološko aktivnih zdravil s protivnetnim, protimikrobnim, antihipoksičnim in reparativnim procesom spodbujajočim učinkom, da bi zmanjšali gnojne zaplete in povečali učinkovitost kompleksnega zdravljenja.
Kijevski raziskovalni inštitut za ortopedijo Ministrstva za zdravje Ukrajine je izvedel raziskavo o mehanizmu delovanja biološko aktivnih snovi in priporočil amben, galaskorbin, kalanhojo in propolis za uporabo pri gnojno-vnetnih boleznih.
Za razliko od naravnih zaviralcev proteolize (trasilol, kontrikal, iniprol, calol, gordoks, pantrupin) amben zlahka prodre skozi vse celične membrane in se lahko uporablja lokalno kot 1% raztopina, intravensko ali intramuskularno po 250-500 mg vsakih 6-8 ur. V 24 urah se zdravilo izloči nespremenjeno skozi ledvice. Pri lokalni uporabi dobro prodre v tkiva in v 10-15 minutah popolnoma nevtralizira tkivno fibrinolizo poškodovanih tkiv.
Pri gnojno-vnetnih zapletih zlomov čeljusti se uspešno uporablja amoksiklav - kombinacija klavulanske kisline z amoksicilinom, ki se daje intravensko po 1,2 g vsakih 8 ur ali peroralno po 375 mg 3-krat na dan 5 dni. Bolnikom, ki so bili operirani, se zdravilo predpiše intravensko po 1,2 g enkrat na dan ali peroralno v enakih odmerkih.
Biološka aktivnost galaskorbina znatno presega aktivnost askorbinske kisline zaradi prisotnosti askorbinske kisline v pripravku v kombinaciji s snovmi z aktivnostjo P-vitamina (polifenoli). Galaskorbin spodbuja kopičenje askorbinske kisline v organih in tkivih, zgosti žilno steno, spodbuja procese celjenja ran, pospešuje regeneracijo mišičnega in kostnega tkiva ter normalizira oksidacijsko-redukcijske procese. Galaskorbin se uporablja peroralno po 1 g 4-krat na dan; lokalno - v 1-5% sveže pripravljenih raztopinah ali v obliki 5-10% mazila.
Propolis vsebuje 50–55 % rastlinskih smol, 30 % voska in 10–18 % eteričnih olj; vsebuje različne balzame, cimetovo kislino in alkohol, tanine; bogat je z mikroelementi (baker, železo, mangan, cink, kobalt itd.), antibiotičnimi snovmi in vitamini skupin B, E, C, PP, P ter provitaminom A; ima analgetični učinek. Njegov antibakterijski učinek je najbolj izrazit. Protimikrobne lastnosti propolisa so bile ugotovljene v zvezi s številnimi patogenimi grampozitivnimi in gramnegativnimi mikroorganizmi, hkrati pa je bila opažena njegova sposobnost povečanja občutljivosti mikroorganizmov na antibiotike, spreminjanja morfoloških, kulturnih in tinkturnih lastnosti različnih sevov. Pod vplivom propolisa se rane hitro očistijo gnojne in nekrotične ovojnice. Uporablja se v obliki mazila (33 g propolisa in 67 g lanolina) ali sublingvalno – v obliki tablet (0,01 g) 3-krat na dan.
Priporočljivi so tudi drugi ukrepi za preprečevanje vnetnih zapletov in spodbujanje osteogeneze. Nekateri od njih so navedeni spodaj:
- Dajanje antibiotikov (ob upoštevanju občutljivosti mikroflore) v mehka tkiva, ki obdajajo območje odprtega zloma, začenši od prvega dne zdravljenja. Lokalno dajanje antibiotikov omogoča zmanjšanje števila zapletov za več kot 5-krat. Pri kasnejši uporabi antibiotikov (6.-9. dan in kasneje) se število zapletov ne zmanjša, vendar se pospeši odprava že razvitega vnetja.
- Intramuskularno dajanje antibiotikov, če je indicirano (povečanje infiltrata, povišana telesna temperatura itd.).
- Lokalna UHF terapija od 2. do 12. dne od trenutka poškodbe (10-12 minut dnevno), splošno obsevanje s kremenom od 2. do 3. dne (približno 20 postopkov), elektroforeza s kalcijevim kloridom na območju zloma - od 13. do 14. dne do konca zdravljenja (do 15-20 postopkov).
- Posebej koristna sta peroralna uporaba multivitaminov in 5% raztopine kalcijevega klorida (ena žlica trikrat na dan z mlekom); askorbinska kislina in tiamin.
- Za pospešitev konsolidacije fragmentov OD Nemsadze (1991) priporoča dodatno uporabo naslednjih zdravil: anabolični steroid (na primer nerobol per os, 1 tableta 3-krat na dan 1-2 meseca ali retabolil 50 mg intramuskularno enkrat na teden 1 mesec); 1% raztopina natrijevega fluorida, 10 kapljic 3-krat na dan 2-3 mesece; beljakovinski hidrolizat (hidrolizin, kazein hidrolizat) 10-20 dni.
- Da bi zmanjšali krč krvnih žil v območju zloma (ki po mnenju A. I. Elyasheva (1939) traja 1-1,5 meseca in zavira tvorbo kosti), pa tudi za pospešitev konsolidacije fragmentov, O. D. Nemsadze (1985) predlaga intramuskularno dajanje antispazmodičnih zdravil (gangleron, dibazol, papaverin, trental itd.) 3 dni po poškodbi 10-30 dni.
- Intramuskularno dajanje lizocima 100-150 mg dvakrat na dan 5-7 dni.
- Uporaba kompleksa antioksidantov (tokoferol acetat, flakumin, askorbinska kislina, cistein, izvleček elevterokoka ali acemin).
- Uporaba lokalne hipotermije po tehniki, ki jo je opisal A. S. Komok (1991), pod pogojem, da se uporablja posebna naprava za lokalno hipotermijo v maksilofacialnem predelu; omogoča vzdrževanje temperaturnega režima poškodovanih tkiv, vključno s spodnjo čeljustnico, v območju +30°C - +28°C; zaradi uravnoteženega hlajenja tkiva z uporabo zunanje in intraoralne komore se lahko temperatura krožečega hladilnega sredstva zniža na +16°C, zaradi česar je postopek dobro prenašan in ga je mogoče nadaljevati dlje časa. A. S. Komok navaja, da znižanje lokalne temperature tkiva v območju zloma spodnje čeljusti na ravni: na koži +28°C, sluznici lica +29°C in sluznici alveolarnega odrastka spodnje čeljusti +29,5°C - pomaga normalizirati pretok krvi, odpraviti vensko kongestijo, otekanje, preprečiti razvoj krvavitev in hematomov ter odpraviti bolečinske reakcije. Večplastna, enakomerna, zmerna hipotermija tkiva v načinu hlajenja od +30°C do +28°C v naslednjih 10-12 urah po dvojni imobilizaciji čeljusti v kombinaciji z zdravili omogoča normalizacijo pretoka krvi v tkivih do tretjega dne, odpravo temperaturnih reakcij in vnetnih pojavov ter povzroča izrazit analgetični učinek.
Hkrati AS Komok poudarja tudi kompleksnost te metode, saj po njegovih podatkih le kompleks elektrofizioloških metod, vključno z elektrotermometrijo, reografijo, reodermatometrijo in elektroalgezimetrijo, omogoča dokaj objektivno oceno pretoka krvi, izmenjave toplote in inervacije v poškodovanih tkivih ter dinamiko sprememb teh kazalnikov pod vplivom zdravljenja.
Po mnenju VP Korobova in sodelavcev (1989) je mogoče popraviti presnovne spremembe v krvi pri zlomih spodnje čeljusti bodisi s ferramidom bodisi (kar je še učinkoviteje) s koamidom, ki spodbuja pospešeno zlitje kostnih fragmentov. V primeru akutnega travmatskega osteomielitisa se absces odpre in izpere zlomna reža; zaželena je tudi frakcijska avtohemoterapija - reinfuzija krvi, obsevane z ultravijoličnimi žarki 3-5-krat, skupaj z aktivno protivnetno antiseptično terapijo po splošno sprejeti shemi; V fazi kroničnega vnetja je priporočljivo aktivirati regeneracijo kosti po naslednji shemi: levamisol (150 mg peroralno enkrat na dan 3 dni; odmor med cikli je 3-4 dni; takih ciklov je 3) ali T-aktivin subkutano (0,01%, 1 ml 5 dni) ali izpostavljenost helij-neonskemu laserju biološko aktivnim točkam obraza in vratu (10-15 s na točko z močjo svetlobnega toka največ 4 mW 10 dni). Po pojavu okorelosti v območju zloma so predpisali dozirano mehanoterapijo in druge splošne biološke učinke. Po mnenju avtorjev se trajanje bolnišničnega zdravljenja skrajša za 10-12 dni, začasna invalidnost pa za 7-8 dni.
Za preprečevanje ali zdravljenje travmatskega osteomielitisa čeljusti je bilo predlaganih veliko drugih sredstev in metod, kot so suspenzija demineralizirane kosti, aerosol Nitazol, stafilokokni anatoksin z avtologno krvjo, vakuumska aspiracija vsebine zlomne vrzeli in izpiranje kostne rane pod pritiskom s tokom 1% raztopine dioksidina; imunokorektivna terapija. E. A. Karasyunok (1992) poroča, da je s sodelavci eksperimentalno preučil in klinično dokazal priporočljivost uporabe 25% raztopine acemina peroralno po 20 ml 2-krat na dan 10-14 dni ob ozadju racionalne antibiotične terapije, pa tudi sondiranje območja zloma z napravo UPSK-7N v neprekinjenem labilnem načinu in uvajanje 10% raztopine linkomicin hidroklorida z elektroforezo. Uporaba te tehnike je zmanjšala zaplete z 28% na 3,85% in zmanjšala začasno invalidnost za 10,4 dni.
R. 3. Ogonovsky, IM Got, OM Sirii, I. Ya. Lomnitsky (1997) priporočajo uporabo celične kseno-brefotransplantacije pri zdravljenju dolgotrajnih neceljenih zlomov čeljusti. V ta namen se v zlomno režo vnese suspenzija devitaliziranih celic kostnega mozga 14-dnevnih zarodkov. Avtorji so 12.–14. dan opazili odebelitev periostealnega kostnega kalusa, 20.–22. dan pa začetek stabilne konsolidacije zloma, ki se v 60 dneh imobilizacije ni zacelil. Metoda omogoča, da se znebimo ponavljajočih se kirurških posegov.
Domača in tuja literatura je polna drugih predlogov, ki so žal trenutno na voljo le zdravnikom, ki delajo v klinikah, dobro opremljenih s potrebno opremo in zdravili. Vendar pa bi se moral vsak zdravnik zavedati, da obstajajo tudi druga, bolj dostopna sredstva za preprečevanje zapletov pri zdravljenju zlomov obraznih kosti. Na primer, ne smemo pozabiti, da tako preprost postopek, kot je elektroforeza s kalcijevim kloridom (uvedba 40% raztopine iz anode s tokom 3 do 4 mA), spodbuja hitro zbijanje nastalega kostnega kalusa. V primeru zapleta zloma z vnetjem je poleg antibiotične terapije priporočljivo uporabiti tudi alkoholno-novokainsko blokado (0,5% raztopina novokaina v 5% alkoholu). Kompleksno zdravljenje po opisani shemi omogoča skrajšanje časa imobilizacije fragmentov za 8-10 dni, v primeru zlomov, ki jih zapleta vnetni proces, pa za 6-8 dni.
Znatno skrajšanje hospitalizacije smo opazili pri vnosu 0,2 ml osteogenega citotoksičnega seruma (stimoblast) v izotonični raztopini natrijevega klorida (razredčitev 1:3) v območje zloma. Serum smo aplicirali 3., 7. in 11. dan po poškodbi.
Nekateri avtorji priporočajo vključitev mikrovalovne in UHF terapije v kombinaciji s splošnim ultravijoličnim obsevanjem in elektroforezo s kalcijevim kloridom v kompleksno zdravljenje za pospešitev konsolidacije čeljustnih fragmentov, VP Pyurik (1993) pa priporoča uporabo medfragmentne injekcije pacientovih celic kostnega mozga (s hitrostjo 1 mm3 celic na 1 cm2 površine zloma kosti).
Glede na mehanizem razvoja vnetnih zapletov zlomov v predelu kotov spodnje čeljusti je za njihovo preprečevanje potrebna čim prejšnja imobilizacija kostnih fragmentov v kombinaciji s ciljno usmerjeno protivnetno terapijo z zdravili. Zlasti po zdravljenju ustne votline z raztopino furacilina (1:5000) je treba na območju zloma izvesti infiltracijsko anestezijo z 1% raztopino novokaina (s kožne strani) in po tem, ko se prepričamo, da je igla v zlomni reži (kri pride v brizgo in anestetik v usta), vsebino iz reže večkrat izprati (z raztopino furacilina) v ustno votlino skozi poškodovano sluznico (LM Vartanyan).
Pred imobilizacijo fragmentov čeljusti z uporabo togo medčeljustnega pritrjevanja (trakcije) ali najmanj travmatične (perkutane) osteosinteze s Kirschnerjevo žico je priporočljivo infiltrirati mehka tkiva na območju zloma spodnječeljustnega kota z raztopino antibiotika širokega spektra. Povzročanje večje travme (na primer izpostavljanje čeljustnega kota in nanos kostnega šiva) je nezaželeno, saj prispeva k intenziviranju začetega vnetnega procesa.
V prisotnosti razvitega travmatskega osteomielitisa se lahko zlom po sekvestrektomiji fiksira s kovinskim zatičem, vstavljenim transfokalno (skozi zlomno režo), vendar je učinkovitejša fiksacija fragmentov spodnje čeljusti z zunanjimi ekstrafokalnimi kompresijskimi napravami, ki pri zlomih, zapletenih s travmatskim osteomielitisom (v akutni fazi poteka), zagotavljajo konsolidacijo v običajnem časovnem okviru (ne prekoračujejo celjenja svežih zlomov) in pomagajo ustaviti vnetni proces, ker se kompresija izvaja brez predhodnega posega v lezijo. Ekstrafokalna fiksacija fragmentov omogoča potreben kirurški poseg v prihodnosti (odprtje abscesa, flegmona, odstranitev sekvestrov itd.) brez kršitve imobilizacije.
Travmatski osteomielitis ima skoraj vedno počasen potek in ne vpliva bistveno na splošno stanje bolnika. Dolgotrajno otekanje mehkih tkiv v območju zloma je povezano z zastojem, periostalno reakcijo in infiltracijo bezgavk. Zavrnitev kostnih sekvestrov iz zlomne vrzeli se pojavi počasi; njihova velikost je običajno neznatna (nekaj milimetrov). Občasno so možna poslabšanja osteomielitisa, periostitisa in limfadenitisa z nastankom perimandibularnih abscesov, flegmona in adenoflegmona. V teh primerih je potrebno secirati tkiva, da se odstrani gnoj, rana se izprazni in predpišejo antibiotiki.
V kronični fazi osteomielitisa je priporočljivo uporabiti kompresijsko zbliževanje čeljustnih fragmentov ali predpisati pentoksil 0,2-0,3 g 3-krat na dan 10-14 dni (tako po zobni opornici kot po perkutani osteosintezi) ali injicirati (skozi Dufourovo iglo) 2-3 ml suspenzije liofiliziranega fetalnega alobonskega prahu v zlomno režo. Priporočljivo je, da suspenzijo injicirate enkratno, pod lokalno anestezijo, 2-3 dni po repoziciji in fiksaciji fragmentov, torej ko zaceljena rana na dlesni preprečuje iztekanje suspenzije v ustno votlino. Zahvaljujoč tej taktiki je mogoče odstraniti medčeljustno vleko, tako pri enojnih kot dvojnih zlomih, 6-7 dni prej kot običajno, kar skrajša skupno trajanje invalidnosti v povprečju za 7-8 dni. Ekstraoralna injekcija 5-10 ml 10% alkoholne raztopine v 0,5% raztopini novokaina v predel zloma prav tako pospeši klinično konsolidacijo fragmentov za 5-6 dni in skrajša trajanje invalidnosti v povprečju za 6 dni. Uporaba alokosteuma in pentoksila omogoča znatno zmanjšanje števila vnetnih zapletov.
Obstajajo podatki o učinkovitosti uporabe različnih drugih metod in sredstev za spodbujanje osteogeneze (na področju travmatskega osteomielitisa): fokalni dozirani vakuum, ultrazvočna izpostavljenost, magnetna terapija po N. A. Berezovski (1985), električna stimulacija; nizkointenzivno sevanje helij-neonskega laserja ob upoštevanju stopnje posttravmatskega procesa; lokalna kisikova terapija in tri-, štirikratno rentgensko obsevanje v odmerkih 0,3-0,4 kratne intenzivnosti (z izrazitimi znaki akutnega vnetja, ko je potrebno lajšanje otekline in infiltracije ali pospeševanje nastanka abscesa, lajšanje bolečinskih simptomov in ustvarjanje ugodnih pogojev za celjenje ran); tirokalcitonin, ektericid v kombinaciji z askorbinsko kislino, nerobol v kombinaciji z beljakovinskim hidrolizatom, fosfrenom, gemostimulinom, fluoridnimi pripravki, osteogenim citotoksičnim serumom, karbostimulinom, retabolilom, eleuterokokom; vključitev paste "Ocean" iz krila itd. v bolnikovo prehrano. V fazi kroničnega travmatskega osteomielitisa po nekrektomiji nekateri avtorji uporabljajo radioterapijo v odmerku 0,5-0,7 graya (5-7 obsevanj) za odpravo lokalnih znakov poslabšanja vnetnega procesa, pospešitev čiščenja rane od nekrotičnih mas, izboljšanje spanca, apetita in splošnega počutja bolnikov. Dobri rezultati pri travmatskem osteomielitisu spodnje čeljusti so doseženi v primeru kombinacije sekvestrektomije z radikalnim zdravljenjem kostne rane, zapolnjevanjem kostne napake z brefobonom in togo imobilizacijo čeljustnih fragmentov.
Kadar je zlom kombiniran s parodontitisom, so vnetni pojavi v mehkih tkivih območja zloma še posebej izraziti. Takšni bolniki, sprejeti 3. do 4. dan, imajo izrazit gingivitis, krvavenje dlesni, neprijeten vonj iz ust in gnojni izcedek iz patoloških žepov. Konsolidacija zloma pri parodontitisu je daljša. V takih primerih je priporočljivo izvajati kompleksno zdravljenje parodontitisa skupaj z zdravljenjem zloma.
Fizioterapija je zelo pomembna pri zdravljenju zlomov spodnje čeljusti. Aktivne vaje za žvečilne mišice (z minimalnim obsegom gibanja), obrazne mišice in jezik se lahko začnejo 1-2 dni po imobilizaciji z enočeljustno zobno opornico ali kostnim ekstraoralnim aparatom. Pri medčeljustni trakciji se lahko od 2. do 3. dne po zlomu (nameščanje opornice) do odstranitve gumijaste trakcije uporabljajo splošne tonične vaje, vaje za obrazne mišice in jezik ter vaje za voljno napetost žvečilnih mišic. Po primarni konsolidaciji zloma in odstranitvi gumijaste trakcije medčeljustne čeljusti se predpišejo aktivne vaje za spodnjo čeljust.
Okvarjen pretok krvi v predelu žvečilnih mišic vodi do zmanjšanja intenzivnosti mineralizacije regenerata v kotni vrzeli zloma (VI Vlasova, IA Lukyanchikova), kar je tudi vzrok za pogoste vnetne zaplete. Pravočasno predpisan režim telesne aktivnosti (terapevtska vadba) bistveno izboljša elektromiografske, gnatodinometrične in dinamometrične kazalnike delovanja žvečilnih mišic. Zgodnja funkcionalna obremenitev alveolarnih odrastkov z uporabo gingivalnih opornic-protez, ki se uporabljajo pri zlomih znotraj zobnega loka (ob prisotnosti enega brezzobega fragmenta, ki ga je mogoče ročno reducirati in držati z osnovo opornice-proteze, pa tudi v primerih togo stabilne imobilizacije z osteosintezo) prav tako pomaga skrajšati obdobje nezmožnosti za delo v povprečju za 4-5 dni. Ko so v kompleks terapevtskih ukrepov vključene funkcionalne žvečilne obremenitve, se regenerat hitreje preoblikuje, obnovi svojo histološko strukturo in funkcijo, hkrati pa ohrani svojo anatomsko obliko.
Za zmanjšanje stopnje hipodinamskih motenj v žvečilnih mišicah in na območju zloma spodnje čeljusti je mogoče uporabiti metodo bioelektrične stimulacije (pogoste v splošni travmatologiji, športni in vesoljski medicini) temporoparietalnih in žvečilnih mišic z napravo Myoton-2. Postopki se izvajajo dnevno 5-7 minut 15-20 dni, začenši od 1. do 3. dne po imobilizaciji. Električna stimulacija povzroči krčenje določenih mišic brez pojava gibov v temporomandibularnih sklepih; zaradi tega se hitreje obnovi krvni obtok in nevrorefleksne povezave v maksilofacialnem predelu, mišični tonus pa se ohrani. Vse to pomaga tudi pri skrajšanju obdobja konsolidacije zloma.
Po V. I. Čirkinu (1991) je vključitev večkanalne biokontrolirane proporcionalne električne stimulacije temporalnih, žvečilnih mišic in mišic, ki spuščajo spodnjo čeljust, v običajni kompleks rehabilitacijskih ukrepov v subpragovnem in terapevtskem načinu pri bolnikih z enostransko travmo do 28. dne omogočila popolno obnovitev prekrvavitve tkiv, povečanje volumna odpiranja ust na 84 % in amplitude M-odziva na 74 % v primerjavi z normo. Žvečilno funkcijo je bilo mogoče normalizirati, bolniki pa so za žvečenje vzorcev hrane porabili toliko časa in uporabili enako število žvečilnih gibov kot zdravi posamezniki.
Pri bolnikih z bilateralno kirurško travmo žvečilnih mišic se lahko postopki večkanalne biokontrolirane proporcionalne električne stimulacije v podpragovnem, terapevtskem in vadbenem načinu začnejo že v zgodnji fazi (7-9 dni po operaciji), kar zagotavlja pozitivne spremembe v prekrvavitvi območja poškodbe, kar dokazujejo rezultati reografskih študij, ki so do odstranitve opornic dosegle normo.
Volumen odpiranja ust je bilo mogoče povečati na 74 %, amplituda M-odziva pa se je prav tako povečala na 68 %. Žvečilna funkcija se je skoraj normalizirala, glede na funkcionalno elektromiografijo, katere kazalniki so dosegli raven povprečnih kazalnikov zdravih posameznikov. Avtor meni, da so metoda večkanalne reovazofaciografije, stimulacijska elektromiografija žvečilnih mišic, registracija periodontomuskularnega refleksa in metoda večkanalne funkcionalne elektromiografije s standardnimi vzorci hrane najbolj objektivne pri preučevanju žvečilnega sistema in so lahko metode izbire pri pregledu bolnikov z zlomi čeljusti in kirurškimi (operativnimi) poškodbami žvečilnih mišic.
Postopki večkanalne biokontrolirane proporcionalne električne stimulacije žvečnih mišic v treh načinih po metodi, ki jo priporoča avtor, omogočajo začetek funkcionalnega rehabilitacijskega zdravljenja že v zgodnji fazi. Ta vrsta zdravljenja najbolje ustreza naravni funkciji žvečilnega sistema, je dobro dozirana in nadzorovana, kar zagotavlja najvišje rezultate obnove funkcije do danes in omogoča skrajšanje skupnega časa nezmožnosti za delo bolnikov za 5-10 dni.
Problem zdravljenja in rehabilitacije bolnikov z zlomi spodnje čeljusti, ki jih spremlja poškodba spodnjega alveolarnega živca, si zasluži posebno obravnavo. Po podatkih S. N. Fedotova (1993) je bila poškodba spodnjega alveolarnega živca diagnosticirana pri 82,2 % žrtev z zlomom spodnje čeljusti, od tega jih je bilo 28,3 % blagih, 22 % zmernih in 31,2 % hudih. Blage poškodbe vključujejo tiste, pri katerih je bila reakcija vseh zob na strani zloma znotraj 40-50 μA, blaga hipestezija pa je bila opažena na področju kože brade in sluznice ustne votline; zmerna kategorija vključuje reakcijo zob do 100 μA. Pri reakciji nad 100 μA in delni ali popolni izgubi občutljivosti mehkih tkiv se poškodba šteje za hudo. Hkrati nevrološke motnje pri zlomih obraznih kosti in njihovo zdravljenje v praktični medicini do danes niso bile deležne dovolj pozornosti. Globina poškodbe živcev se po podatkih S. N. Fedorova še bolj poveča s kirurškimi metodami spajanja fragmentov. Posledično se razvijejo dolgotrajne senzorične motnje, nevrotrofični destruktivni procesi v kostnem tkivu, upočasnitev zlitja fragmentov, zmanjšana žvečilna funkcija in neznosna bolečina.
Avtor je na podlagi svojih kliničnih opazovanj (336 bolnikov) razvil racionalen kompleks restavrativnega zdravljenja zlomov spodnje čeljusti, ki jih spremlja poškodba tretje veje trigeminalnega živca, z uporabo fizikalnih metod in zdravil, ki spodbujajo rast mišic (nevrotropnih in vazodilatatornih). Za preprečevanje sekundarne poškodbe spodnjega alveolarnega živca in njegovih vej med kirurškim zdravljenjem zlomov je predlagana nova različica osteosinteze fragmentov s kovinskimi naperami, ki temelji na nežnem odnosu do zob, pa tudi do vej spodnjega alveolarnega živca.
Nekaterim bolnikom z nevrološkimi motnjami je avtor že 2. do 3. dan po imobilizaciji fragmentov predpisal izpostavljenost UHF električnemu polju ali Solluxovi svetilki; ob prisotnosti bolečine vzdolž spodnjega alveolarnega živca so uporabili elektroforezo 0,5% raztopine novokaina z adrenalinom po A. P. Parfenovu (1973). Drugim bolnikom so po indikacijah predpisali le ultrazvok. Po 12 dneh, v fazi nastanka primarnega kostnega kalusa, so predpisali elektroforezo s 5% raztopino kalcijevega klorida.
Hkrati s fizioterapijo so se od 2. do 3. dne uporabljali tudi zdravilni stimulansi: vitamini B6 B12; dibazol 0,005; za globoke motnje - 1 ml 0,05% raztopine prozerina po shemi. Hkrati so bila predpisana zdravila za spodbujanje krvnega obtoka (papaverinijev klorid 2 ml 2% raztopine; nikotinska kislina 1% 1 ml; komplamin 2 ml 15% raztopine, za potek 25-30 injekcij).
Po 7-10 dnevnem premoru je bila v primeru vztrajne poškodbe živcev predpisana elektroforeza z 10% raztopino kalijevega jodida ali elektroforeza z encimi v trajanju 10-12 postopkov; v trajanju 10-20 injekcij je bil uporabljen 1% 1 ml galantamina, parafinske in ozokeritne aplikacije. Po 3-6 mesecih so se v primeru vztrajnih nevroloških motenj cikli zdravljenja ponavljali do popolnega okrevanja. Obvezna sestavina zdravljenja, ki ga priporoča S. N. Fedotov, je stalno spremljanje njegove učinkovitosti v skladu z nevrološkimi raziskovalnimi metodami. Uporaba opisanega kompleksa obnovitvenega zdravljenja je prispevala k hitrejši obnovi prevodnosti spodnjega alveolarnega živca: pri blagih funkcionalnih motnjah - v 1,5-3 mesecih, pri zmernih in hudih - v 6 mesecih. V skupini bolnikov, zdravljenih s tradicionalnimi metodami, se je prevodnost spodnjega alveolarnega živca pri blagih motnjah obnovila v 1,5-3-6 mesecih, pri zmernih in hudih motnjah - v 6-12 mesecih. Po podatkih S. N. Fedorova je imelo približno 20 % bolnikov vztrajne in globoke motnje občutljivosti na bolečino, ki so trajale več kot eno leto. Zmerne in hude poškodbe spodnjega alveolarnega živca najverjetneje spremlja preobremenitev živčnega debla v času premika fragmentov, kontuzije s pretrganjem živčnih vlaken, delne ali popolne rupture. Vse to upočasni reinervacijo. Prejšnja obnova trofične funkcije živčnega sistema je ugodno vplivala na kakovost in čas konsolidacije fragmentov. V prvi (glavni) skupini bolnikov se je konsolidacija fragmentov zgodila v povprečju po 27 ± 0,58 dni, obdobja nezmožnosti za delo so bila 25 ± 4,11 dni. Žvečilna funkcija in kontraktilnost mišic sta dosegli normalne vrednosti v 1,5–3 mesecih. V drugi (kontrolni) skupini sta bila ta kazalnika 37,7 ± 0,97 oziroma 34 ± 5,6 dni, žvečilna funkcija in kontraktilnost mišic pa sta se obnovili pozneje – v 3–6 mesecih. Določene ukrepe za nadaljnje zdravljenje bolnikov s travmo je treba izvajati v rehabilitacijskih sobah.
Poleg travmatskega osteomielitisa, abscesov in flegmonov pri zlomih čeljusti se lahko submandibularni limfadenitis pojavi na ozadju počasnega vnetja kosti, ki ga konvencionalne metode zdravljenja ne morejo zdraviti. Le s podrobnim celovitim pregledom takšnih bolnikov z uporabo radiografije, indirektne radionuklidne skenirajoče limfografije s koloidno raztopino 198 Au in imunodiagnostičnih testov je mogoče zanesljivo postaviti diagnozo sekundarne (posttravmatske) aktinomikoze submandibularnih bezgavk.
Možno je, da so zlomi spodnje čeljusti zapleteni z aktinomikozo in tuberkulozo hkrati (pogosteje pri bolnikih s tuberkulozo). Lahko se pojavijo tudi redkejši, a nič manj hudi zapleti maksilofacialnih poškodb: Jansoul-Ludwigova angina; pozna krvavitev po osteosintezi, zapletena z vnetjem; asfiksija po intermaksilarni vleki, ki včasih povzroči smrt bolnika zaradi aspiracije krvi med krvavitvijo iz jezične ali karotidne arterije; lažna anevrizma obrazne arterije; tromboza notranje karotidne arterije; sekundarna paraliza obraznega živca (z zlomom spodnje čeljusti); obrazni emfizem (z zlomom zgornje čeljusti); pnevmotoraks in mediastinitis (z zlomom zigomatične kosti in zgornje čeljusti) itd.
Dolžina bivanja bolnikov v bolnišnici je odvisna od lokacije poškodbe maksilofacialne regije, poteka konsolidacijskega obdobja in prisotnosti zapletov.
Navedeni roki niso optimalni, saj bo v prihodnosti, ko bo gospodarska kriza premagana in se bo povečala kapaciteta bolnišničnih postelj, mogoče podaljšati bivanje bolnikov v bolnišnici do popolnega zaključka zdravljenja poškodb obraza različnih lokalizacij. Bolniki z maksilofacialnimi poškodbami iz podeželja bi morali v bolnišnici ostati dlje, saj zaradi oddaljenosti praviloma ne morejo priti v mesto na ambulantno opazovanje in zdravljenje. Razpoložljivost dobro uveljavljene travmatološke oskrbe in rehabilitacijskih sob za bolnike s takimi poškodbami v zobozdravstvenih ustanovah mesta omogoča nekoliko skrajšanje njihovega bivanja v bolnišnici.
Ambulantno zdravljenje (rehabilitacija) poškodovancev s poškodbami maksilofacialne regije
Organizacija ambulantne faze zdravljenja žrtev s poškodbami maksilofacialne regije ni vedno dovolj jasna, saj so bolniki v mnogih primerih pod nadzorom zdravnikov iz različnih ustanov, ki nimajo zadostnega usposabljanja na področju maksilofacialne travmatologije.
V zvezi s tem je mogoče priporočiti uporabo izkušenj rehabilitacijske sobe na maksilofacialni kliniki Zaporiškega državnega inštituta za napredne medicinske študije in regionalne zobne klinike, ki je v svojo prakso uvedla izmenjalne kartice, ki vsebujejo vse informacije o zdravljenju žrtve v bolnišnici, kliniki v kraju stalnega prebivališča in rehabilitacijski sobi.
Pri rehabilitaciji bolnikov z maksilofacialnimi poškodbami je treba upoštevati, da so takšne poškodbe pogosto kombinirane z zaprtimi kraniocerebralnimi poškodbami in jih spremlja tudi disfunkcija in struktura temporomandibularnih sklepov (TMJ). Resnost teh motenj je odvisna od lokacije zloma: pri zlomih kondilarnih odrastkov se degenerativne spremembe v obeh sklepih opazijo pogosteje kot pri zunajsklepnih zlomih. Sprva imajo te motnje značaj funkcionalne insuficience, ki se po 2-7 letih lahko razvije v degenerativne spremembe. Enostranska artroza se razvije na strani poškodbe po posameznih zlomih, dvostranska pa po dvojnih in večkratnih zlomih. Poleg tega vsi bolniki z zlomi spodnje čeljusti kažejo, sodeč po podatkih elektromiografije, izrazite spremembe žvečilnih mišic. Zato je treba za zagotovitev kontinuitete pri nadaljnjem zdravljenju bolnikov s poškodbami v zobozdravstvenih ambulantah pregledati zobozdravnika-travmatologa, ki zagotavlja celovito zdravljenje bolnikov s poškodbami obraza katere koli lokalizacije.
Posebno pozornost je treba nameniti preprečevanju zapletov vnetne narave in psihonevroloških motenj - cefalgije, meningoencefalitisa, arahnoiditisa, avtonomnih motenj, okvare sluha in vida itd. V ta namen je treba širše uporabljati fizioterapevtske metode zdravljenja in vadbeno terapijo. Skrbno je treba spremljati stanje fiksiranja povojev v ustni votlini, stanje zob in sluznice ter pravočasno in racionalno izvajati zobno protetiko. Pri določanju rokov imobilizacije, trajanja začasne invalidnosti in zdravljenja je treba k vsakemu pacientu pristopiti individualno, pri čemer je treba upoštevati naravo poškodbe, potek bolezni, starost in poklic pacienta.
Pacient mora zdravljenje opraviti v rehabilitacijski zobozdravstveni ordinaciji. Zato ima zdravnik te ordinacije s posebnim sklepom pristojnega zdravstvenega oddelka pravico izdajati in podaljševati potrdila o začasni nezmožnosti za delo ne glede na pacientov kraj dela in prebivališča. Zaželeno je organizirati eno zobozdravstveno rehabilitacijsko ordinacijo za 200–300 tisoč ljudi. V primeru zmanjšanja pogostosti poškodb se lahko naloge ordinacije razširijo z zagotavljanjem pomoči kirurškim pacientom drugih profilov, odpuščenim iz bolnišnice na ambulantno zdravljenje.
Na podeželju je treba nadaljnje zdravljenje žrtev s poškodbami maksilofacialne regije izvajati v okrožnih klinikah (bolnišnicah) pod nadzorom okrožnega zobozdravnika.
Sistem zdravljenja bolnikov s travmo obraza mora vključevati sistematičen pregled dolgoročnih rezultatov zdravljenja.
Stacionarni zobozdravstveni oddelki regionalnih bolnišnic in regionalnih (teritorialnih) zobozdravstvenih klinik morajo izvajati organizacijske in metodološke smernice za zagotavljanje zobozdravstvene oskrbe v regiji, vključno s pacienti s travmo obraza.
Centri za specializirano zobozdravstveno oskrbo so pogosto klinične baze za oddelke za maksilofacialno kirurgijo medicinskih univerz in inštitutov (akademij, fakultet) za izpopolnjevanje zdravnikov. Prisotnost visokokvalificiranega osebja omogoča široko uporabo najnovejših metod diagnostike in zdravljenja različnih poškodb maksilofacialne regije ter omogoča tudi znatne prihranke.
Glavni zobozdravnik in maksilofacialni kirurg regije, ozemlja, mesta ter vodja maksilofacialnega oddelka se soočajo z naslednjimi nalogami za izboljšanje stanja oskrbe žrtev poškodb obraza:
- Preprečevanje poškodb, vključno z ugotavljanjem in analizo vzrokov poškodb pri delu, zlasti v kmetijski proizvodnji; sodelovanje pri splošnih preventivnih ukrepih za preprečevanje poškodb pri delu, prometu, na cesti in v športu; preprečevanje poškodb otrok; izvajanje obsežnega pojasnjevalnega dela med prebivalstvom, zlasti mladimi v delovni dobi, da bi preprečili poškodbe v gospodinjstvu.
- Razvoj potrebnih priporočil za zagotavljanje prve pomoči in prve medicinske pomoči bolnikom s poškodbami obraza v zdravstvenih domovih, reševalnih postajah, travmatoloških centrih in reševalnih postajah; seznanjanje srednjega medicinskega osebja in zdravnikov drugih specialnosti z elementi prve pomoči in prve medicinske pomoči pri poškodbah obraza.
- Organizacija in izvajanje stalnih ciklov specializacije in izpopolnjevanja za zobozdravnike, kirurge, travmatologe in splošne zdravnike o vprašanjih zagotavljanja pomoči pacientom s poškodbami obraza.
- Uporaba in nadaljnji razvoj najsodobnejših metod zdravljenja zlomov čeljusti; preprečevanje zapletov, zlasti vnetne narave; širša uporaba kompleksnih metod zdravljenja travmatskih poškodb obraza.
- Usposabljanje srednjega zdravstvenega osebja za osnovne veščine nudenja prve pomoči pacientom s poškodbami obraza in čeljusti.
Pri analizi kazalnikov kakovosti zobozdravstvenih ustanov je treba upoštevati tudi stanje oskrbe pacientov s poškodbami obraza. Posebno pozornost je treba nameniti analizi napak, ki so nastale pri zagotavljanju oskrbe. Razlikovati je treba med diagnostičnimi, terapevtskimi in organizacijskimi napakami, za katere je priporočljivo voditi poseben dnevnik (za vsako mesto in okrožje).
Izbira metode repozicije in fiksacije čeljustnih fragmentov pri starih zlomih
Glede na starost zloma zgornje ali spodnje čeljusti in stopnjo togosti fragmentov se uporabljajo ortopedske ali kirurške metode. Tako se pri zlomih alveolarnega odrastka zgornje čeljusti s težko odstranljivim premikom fragmentov uporabljajo opornice iz jeklene žice, namenjene za skeletno vleko. Elastičnost jeklene žice olajša horizontalno in vertikalno repozicijo fragmenta. Zlasti, če je fragment čelnega dela alveolarnega odrastka premaknjen nazaj, se namesti gladka opornica-nosilec, ki se na običajen način pritrdi na zobe na obeh straneh linije zloma; zobje fragmenta se na žico pritrdijo s tako imenovanimi "visečimi" ligaturami z rahlo napetostjo. Postopoma (naenkrat ali v več dneh - odvisno od starosti zloma) se ligaturna žica zategne z zasukom, fragment alveolarnega odrastka pa se počasi reponira. Za isti namen lahko uporabite tanke gumijaste obročke, ki pokrivajo vrat zoba in so spredaj pritrjeni na žico, ki v tem primeru ni nujno jeklena.
Če se stranski del alveolarnega odrastka zgornje čeljusti premakne navznoter, se jeklena žična opornica upogne v obliko normalnega zobnega loka. Postopoma se fragment vrne v pravilen položaj glede na spodnji zobni lok. V primeru premika stranskega dela alveolarnega odrastka navzven se ga namesti navznoter z elastično trakcijo, nameščeno čez trdo nebo.
V primeru okorelosti navzdol premaknjenega fragmenta alveolarnega odrastka zgornje čeljusti se za vleko lahko uporabijo gumijasti obroči ali Shelgornov povoj, ki se nanese skozi površino okluzije zob.
V primeru okorelosti fragmentov spodnje čeljusti se uporabi intermaksilarna trakcija s pomočjo zobnih opornic. Če na okorelih fragmentih čeljusti ni zob, se lahko uporabijo pripomočki za repozicijo in fiksacijo fragmentov ali pa se repozicija in fiksacija fragmentov izvede z ekstraoralnim ali intraoralnim dostopom.
Pregled začasne invalidnosti v primeru zlomov čeljusti
Vsak državljan ima pravico do finančne varnosti v starosti, v primeru bolezni, popolne ali delne izgube delovne sposobnosti ter izgube hranilca družine.
To pravico zagotavlja socialno zavarovanje delavcev, zaposlenih in kmetov, nadomestila za začasno invalidnost in številne druge oblike socialne varnosti.
Izguba delovne zmožnosti po poškodbi se ugotovi v primeru nezmožnosti opravljanja družbeno koristnega dela brez škode za zdravje in proizvodno učinkovitost.
Pri zlomih čeljusti je možna začasna in trajna izguba delovne sposobnosti, slednja je razdeljena na popolno in delno.
Če so disfunkcije čeljusti, ki preprečujejo poklicno delo, reverzibilne in izginejo z zdravljenjem, je invalidnost začasna. V primeru popolne začasne invalidnosti žrtev ne more opravljati nobenega dela in potrebuje zdravljenje po režimu, ki ga predpiše zdravnik. Na primer, bolniki z zlomi čeljusti v akutnem obdobju poškodbe s hudim bolečinskim sindromom in disfunkcijo veljajo za popolnoma začasno invalidne.
Delna začasna invalidnost se navede v primerih, ko žrtev ne more delati na svojem področju, lahko pa opravlja drugo delo brez škode za zdravje, ki zagotavlja počitek ali sprejemljivo obremenitev poškodovanega organa. Na primer, rudar v rudniku, ki ima zlom spodnje čeljusti z zapoznelim zraščanjem fragmentov, običajno ne more delati na svojem področju 1,5-2 meseca. Vendar pa se po odpravi akutnih pojavov 1,5 meseca po poškodbi lahko delavec z odločitvijo VKK premesti na lažje delo (za največ 2 meseca): kot upravljavec dvigala, polnilec v svetilki itd. Pri premestitvi na drugo delovno mesto zaradi posledic zloma čeljusti se bolniška odsotnost ne izdaja.
Strokovni pregled žrtve se mora začeti s postavitvijo pravilne diagnoze, ki pomaga določiti napoved za delo. Včasih zdravnik po postavitvi pravilne diagnoze ne upošteva napovedi za delo. Posledično je žrtev bodisi prezgodaj odpuščena z dela bodisi se po ponovni vzpostavitvi delovne sposobnosti nerazumno podaljša bolniška odsotnost. Prvo vodi do različnih zapletov, ki negativno vplivajo na zdravje in odložijo zdravljenje; drugo pa do neupravičene porabe sredstev za plačilo bolniške odsotnosti.
Zato je glavno diferencialno merilo za začasno izgubo delovne sposobnosti ugodna klinična in delovna prognoza, za katero je značilna popolna ali pomembna obnova disfunkcije čeljusti kot posledice poškodbe in delovne sposobnosti v relativno kratkem času. Obnovitev delovne sposobnosti pri zlomih čeljusti je značilna po stopnji obnove funkcije poškodovane čeljusti, in sicer: dobra konsolidacija fragmentov v pravilnem položaju, ohranitev normalne zobne okluzije, zadostna gibljivost v temporomandibularnih sklepih, odsotnost izrazitih motenj krvnega in limfnega obtoka, bolečine in drugih motenj, povezanih s poškodbo perifernih živcev v maksilofacialni regiji.
Začasno izgubo delovne zmožnosti zaradi zlomov čeljusti lahko povzročijo poškodbe pri delu in domače travme. Ugotavljanje vzroka začasne izgube delovne zmožnosti zaradi zlomov čeljusti je ena pomembnih nalog zobozdravnika, saj je treba reševati vprašanja, ki zahtevajo ne le medicinsko, temveč tudi pravno usposobljenost.
Bolezen se šteje za povezano s "poškodbo pri delu" v naslednjih primerih: med opravljanjem delovnih nalog (vključno s poslovnim potovanjem med delovnim časom); med opravljanjem dejanja v interesu podjetja ali ustanove, čeprav brez njegovega pooblastila; med opravljanjem javnih ali državnih nalog, pa tudi v zvezi z opravljanjem posebnih nalog državnih, sindikalnih ali drugih javnih organizacij, tudi če te naloge niso bile povezane z določenim podjetjem ali ustanovo; na ozemlju podjetja ali ustanove ali na drugem delovnem mestu med delovnim časom, vključno z ustaljenimi odmori, pa tudi v času, ki je potreben za urejanje proizvodnega orodja, oblačil itd. pred začetkom in po koncu dela; v bližini podjetja ali ustanove med delovnim časom, vključno z ustaljenimi odmori, če bivanje tam ni bilo v nasprotju s pravili ustaljene rutine; na poti na delo ali domov z dela; med opravljanjem državljanske dolžnosti varovanja javnega reda in miru, reševanja človeških življenj in varovanja državne lastnine.
Za ugotovitev vzroka začasne invalidnosti je potrebno poročilo o nesreči, ki ga uprava podjetja, kjer se je nesreča zgodila, nemudoma in v pravilni obliki sestavi. V poročilu mora biti navedeno, da se je nesreča zgodila med delom, opisana njena narava itd. V primeru skupinskih nesreč je treba poročila sestaviti za vsako žrtev posebej.
Zapisnika ni mogoče sestaviti, če se je nesreča zgodila na poti v službo ali z dela. V teh primerih je potrebno imeti potrdilo prometne uprave, poročilo policije, potrdilo podjetja ali ustanove, kjer žrtev dela, z navedbo začetka in konca dela na ta datum, ter potrdilo o stalnem prebivališču.
Največje težave nastanejo pri določanju narave izgube delovne sposobnosti (začasne ali trajne), pa tudi pri določanju končnega datuma začasne izgube delovne sposobnosti, ki je za vsakega pacienta individualen.
Upoštevati je treba, da v nekaterih primerih obdobje začasne invalidnosti ne ustreza obdobju, za katero je pacientu izdano potrdilo o nezmožnosti za delo (na primer v primeru domače poškodbe itd.). Zato je za opredelitev povprečnega obdobja invalidnosti treba natančno navesti obdobje med trenutkom poškodbe in trenutkom, ko se žrtev vrne na delo.
Bolniki z zlomi čeljusti se po koncu bolnišničnega zdravljenja še naprej zdravijo ambulantno, do ugotovitve invalidnosti pa se izguba delovne sposobnosti dokumentira s potrdilom o nezmožnosti za delo. Vendar pa obdobja, ko so bili na potrdilu o nezmožnosti za delo, pri bolnikih, ki so bili pozneje priznani kot invalidi, ni mogoče enačiti s povprečnim trajanjem začasne izgube delovne sposobnosti. To obdobje, ki predhodi invalidnosti, se pravilno imenuje obdobje pred invalidnostjo.
Pri odločanju o obdobju začasne nezmožnosti za delo je treba upoštevati ne le naravo poškodbe, temveč tudi poklic bolnika, delovne in življenjske razmere ter vrsto poškodbe (poškodba pri delu ali doma itd.). Tako se zmožnost za delo najhitreje povrne pri relativno lažjih športnih poškodbah; pri poškodbah pri delu in prometu je obdobje začasne nezmožnosti za delo daljše.
Da bi izključili morebitno poslabšanje, je treba široko uporabljati objektivne raziskovalne metode, kot so palpacija, žvečenje, radiografija in osteometrija.
Obdobje invalidnosti zaradi zlomov čeljusti je odvisno tudi od značilnosti poklica žrtve: za duševne delavce je začasna invalidnost krajša kot za ljudi, ki se ukvarjajo s fizičnim delom; odpuščeni so lahko na delo 20–25 dni po poškodbi, zdravljenje pa se nadaljuje ambulantno. Hkrati se bolniki, katerih poklic je povezan s stalno napetostjo in gibanjem mišic maksilofacialne regije (umetniki, predavatelji, glasbeniki, učitelji itd.), lahko vrnejo na delo šele po popolni obnovi funkcije čeljusti.
Obdobje začasne nezmožnosti za delo je še posebej dolgo pri bolnikih, ki opravljajo težka fizična dela. Pri tej skupini bolnikov se bolniški dopust po odstranitvi fiksirnih opornic in pripomočkov podaljša za nadaljnja 2-3 dni za popolno prilagoditev žvečilnega procesa. Če so prezgodaj odpuščeni z dela, se lahko razvijejo zapleti (osteomielitis, refrakcijski zlomi čeljusti itd.). Poleg tega taki bolniki pogosto ne morejo opravljati celotnega obsega osnovnih delovnih procesov. Na primer, delavci v premogovništvu imajo daljše obdobje začasne nezmožnosti za delo kot delavci v drugih poklicih, kar je posledica posebnosti dela v podzemnih pogojih in narave poškodb, ki jih pogosto spremljajo poškodbe mehkih tkiv obraza.
Pri ljudeh, starejših od 50 let, se trajanje obdobja začasne invalidnosti poveča zaradi upočasnitve konsolidacije.
Konsolidacija zloma spodnje čeljusti pri bolnikih s parodontitisom traja 1,5–2 meseca dlje. Pri bolnikih brez parodontitisa se pojavi v povprečju 3–4 mesece po poškodbi. Pri določanju trajanja fiksacije in obdobja začasne invalidnosti je treba upoštevati tudi okoljske dejavnike.
Uporaba kompresijskih ekstrafokalnih metod zdravljenja zlomov čeljusti v kombinaciji s splošnimi učinki na telo in zdravljenjem parodontitisa ter pravočasni in racionalni lokalni ortopedski in kirurški ukrepi, namenjeni premestitvi in fiksiranju fragmentov čeljusti, pomagajo skrajšati obdobje začasne invalidnosti.
Če so v akutnem obdobju poškodbe vprašanja pregleda delovne zmožnosti relativno enostavno rešiti, pa se kasneje, ko se pri bolniku pojavijo določeni zapleti (zapoznelo zraščanje fragmentov, kontraktura, ankiloza itd.), pojavijo težave pri določanju obdobja in vrste izgube delovne zmožnosti poškodovanca. Na podlagi narave zloma, njegovega kliničnega poteka in nastalih zapletov mora zobozdravnik vsaj približno določiti trajanje začasne izgube delovne zmožnosti poškodovanca in postaviti pravilno delovno prognozo, ki je merilo za ugotavljanje začasne ali trajne invalidnosti.
Prognoza za delo je lahko ugodna, neugodna ali vprašljiva. Z ugodno prognozo za delo je mogoče obnoviti delovno sposobnost in žrtvi vrniti prejšnje ali enakovredno delo. Prognoza za delo je neugodna v primerih, ko zaradi poškodbe ali njenih zapletov žrtev ne more delati v svoji specialnosti in jo je treba premestiti na drugo delovno mesto, ki ustreza njenemu zdravstvenemu stanju, ali ko žrtev ne more opravljati nobenega dela. Vprašljiva prognoza za delo pomeni, da v času pregleda ni podatkov, potrebnih za rešitev vprašanja izida zloma čeljusti in možnosti obnovitve delovne sposobnosti. Določene težave predstavlja prognoza v primeru zapoznele konsolidacije zlomov čeljusti, zapletenih s travmatskim osteomielitisom. V nekaterih primerih se z uporabo kirurških, fizioterapevtskih in drugih metod zdravljenja še vedno zgodi zlitje fragmentov v pravilnem položaju in se delovna sposobnost obnovi, v drugih pa kljub zdravljenju nastanejo kostne napake, ki vodijo do trajne okvare delovne sposobnosti.
Treba je opozoriti, da je porodna prognoza tesno povezana s klinično, je od nje odvisna, vendar se z njo ne ujema vedno. Tako je lahko tudi pri neugodnem kliničnem izidu zlomov čeljusti (slabo zraščene brez motnje ugriza ali z brezzobnimi čeljustmi) porodna prognoza ugodna, saj jo ne določajo le anatomske spremembe, temveč predvsem stopnja obnovitve funkcije, razvoj kompenzacijskih aparatov, poklic žrtve in drugi dejavniki.
Pregled začasne invalidnosti v primeru zlomov spodnje čeljusti
Povprečno trajanje začasne invalidnosti pri zlomih spodnje čeljusti je 43,4 dni. Čas okrevanja delovne sposobnosti je odvisen od lokacije zlomov. Pri zlomih v predelu kondilarnega odrastka in veje čeljusti z dobro poravnavo kostnih fragmentov je trajanje obdobja začasne invalidnosti minimalno (36,6 dni). Zlomi takšne lokalizacije so običajno zaprti in neokuženi.
Glavna dejavnika, ki prispevata k hitri konsolidaciji, sta dobra prekrvavitev kosti na območju zloma in prisotnost mišične ovojnice, ki omogoča odstranitev medčeljustne gumijaste trakcije 12.–14. dan. Zgodnje funkcionalno zdravljenje pomaga pospešiti konsolidacijo čeljustnih fragmentov.
Zdravljenje žrtev z zlomi in dislokacijami kondilarnih odrastkov spodnje čeljusti predstavlja velike težave, zaradi česar je obdobje začasne invalidnosti oseb, ki se ukvarjajo s fizičnim delom, v povprečju 60 dni.
Za oceno stopnje konsolidacije čeljustnih fragmentov je koristno uporabiti ehoosteometer EOM-01-ts z oscilacijsko frekvenco 120±36 kHz. Kazalnik ehoosteometrije se pri uporabi na primer ekstrafokalne naprave V.A. Petrenka in sodelavcev (1987) za zdravljenje zlomov kondilarnih odrastkov skoraj normalizira šele 90. dan. Zato je očitno, da je omenjeno 60-dnevno obdobje, ki je bilo prej določeno v "Metodoloških priporočilih", predmet znanstvene utemeljitve ali sprememb, zlasti na območjih radioizotopske, industrijske in kemične kontaminacije tal, vode in živil.
Pri zlomih spodnje čeljusti z zobom v zlomni špranji je trajanje obdobja začasne izgube delovne sposobnosti bistveno daljše kot pri zlomih zunaj zobnega loka.
Pri centralnih zlomih spodnje čeljusti je obdobje okrevanja po delovni sposobnosti skoraj enako kot pri zlomih, lokaliziranih v njenih stranskih delih (44,2 dni).
Obdobje okrevanja pri enojnih zlomih spodnje čeljusti je v povprečju 41,2 dni, pri bolnikih z dvojnimi zlomi pa 44,8 dni. Večkratni zlomi spodnje čeljusti so najhujši, saj skoraj vedno vključujejo znaten premik fragmentov, ki lahko štrlijo v ustno votlino. Takšni zlomi so odprti in dovzetni za okužbe. Povprečno obdobje začasne invalidnosti pri njih je 59,6 dni.
Pri zdrobljenih zlomih spodnje čeljusti je obdobje okrevanja delovne sposobnosti nekoliko daljše kot pri linearnih zlomih in v povprečju znaša 45,5 dni.
Pri bolnikih z zlomi spodnje čeljusti v kombinaciji s pretresom možganov se povprečno obdobje invalidnosti podaljša na 47,4 dni. Vprašanje možnosti odpusta takšnih bolnikov iz bolnišnice je treba odločiti skupaj z nevrologom.
Obdobje izgube delovne zmožnosti je odvisno tudi od metod, ki se uporabljajo za zdravljenje zlomov spodnje čeljusti. Obdobje okrevanja delovne zmožnosti pri bolnikih z zlomi spodnje čeljusti, zdravljenimi z nekirurškimi metodami, je v povprečju 43,7 dni, s kirurškimi metodami pa 41,3 dni. Najkrajša obdobja začasne izgube delovne zmožnosti so opažena pri zdravljenju zlomov spodnje čeljusti brez premika fragmentov s samotrdljivimi plastičnimi kapami (26,3 dni) in povojem v obliki zanke ZI Urbanskaya (36,7 dni). Delovna zmožnost poškodovancev, ki so imeli za zdravljenje zlomov spodnje čeljusti uporabljene zobne dvočeljustne aluminijaste opornice, se je pozneje obnovila (po 44,6 dneh).
Glavni razlogi za povečanje obdobja okrevanja delovne sposobnosti so dolgotrajna intermaksilarna fiksacija brez uporabe zgodnjega funkcionalnega zdravljenja, relativna mobilnost fragmentov, travma interdentalnih papil dlesni z žičnimi opornicami, rahljanje zob itd.
 [ 18 ]
[ 18 ]
Pregled začasne invalidnosti v primeru zlomov zgornje čeljusti
Povprečno trajanje obdobja začasne invalidnosti zaradi zlomov zgornje čeljusti je 64,9 dni.
Povprečno trajanje obdobja nezmožnosti za delo je odvisno od narave poškodbe zgornje čeljusti: v primeru poškodbe izven dela je 62,5 dni, v primeru poškodbe pri delu pa 68,3 dni.
Trajanje invalidnosti zaradi poškodbe je do neke mere določeno z resnostjo poškodbe. Obnovitev delovne zmožnosti zaradi zloma alveolarnega odrastka zgornje čeljusti se v povprečju pojavi v 43,6 dneh, v primeru zloma telesa zgornje čeljusti pa je povprečno obdobje invalidnosti 69,9 dni; po tipu Le Fort I - 56,0 dni, po tipu Le Fort II - 65,4 dni in po tipu Le Fort III - 74,7 dni.
Pri nezapletenih zlomih zgornje čeljusti je obdobje nezmožnosti za delo v povprečju 60,1 dni, pri zapletenih zlomih pa 120-130 dni.
Ena od značilnosti zlomov zgornje čeljusti je njihova kombinirana narava zaradi anatomske bližine obraznega in možganskega dela lobanje. Travmatskih poškodb kosti lobanje in možganov zobozdravniki ne diagnosticirajo vedno, kar negativno vpliva na zdravljenje bolnikov.
Obdobja začasne invalidnosti za izolirane in kombinirane zlome zgornje čeljusti so različna. Tako so za zlom zgornje čeljusti v kombinaciji s pretresom možganov 70,8 dni, za kombinacijo z zlomom spodnje čeljusti povprečna obdobja invalidnosti 73,3 dni, za zlom baze lobanje - 81,0 dni, za zlom lobanjskega oboka - 126,7 dni, za poškodbo orbite - 120,5 dni, za zlom drugih kosti - 89,5 dni.
Večkratni zlomi kosti obraza, lobanje in trupa povzročijo začasno invalidnost do 87,5 dni.
Trajanje začasne invalidnosti je odvisno tudi od metod zdravljenja zlomov zgornje čeljusti. Pri uporabi ortopedskih metod zdravljenja pri bolnikih z zlomi zgornje čeljusti je povprečno trajanje začasne invalidnosti 59,2 dni (55,4 pri nezapletenih in 116,0 pri zapletenih zlomih), pri uporabi kirurških metod pa 76,0 dni (69,3 pri nezapletenih in 153,5 pri zapletenih zlomih).
Daljše obdobje začasne invalidnosti pri kirurških metodah zdravljenja zlomov je posledica dejstva, da se uporabljajo za najhujše poškodbe, kadar ortopedske metode niso indicirane ali so neučinkovite.
 [ 19 ]
[ 19 ]
Registracija začasne invalidnosti
Zobozdravnik ima pravico izdati bolniško odsotnost pacientu z zlomom čeljusti za največ šest dni. Zdravniške nadzorne komisije (ZKK) imajo pravico podaljšati bolniško odsotnost za daljše obdobje (za paciente s poškodbo do 10 dni naenkrat), vendar na splošno ne več kot 4 mesece od datuma poškodbe. V tem primeru morajo osebe, ki odobrijo podaljšanje bolniške odsotnost, pacienta osebno pregledati. V primeru dolgotrajnega poteka bolezni je treba takšne preglede opravljati vsaj enkrat na 10 dni, po potrebi pa tudi veliko pogosteje, zlasti v prvem obdobju po poškodbi.
V primeru izgube delovne sposobnosti zaradi poškodbe pri delu zdravnik izda potrdilo o nezmožnosti za delo, ki je dokument, ki potrjuje začasno nezmožnost za delo in daje poškodovancu pravico do prejemanja dajatev iz socialnega zavarovanja.
V primeru izgube delovne sposobnosti zaradi poškodbe v družini zdravstveni zavod izda potrdilo o nezmožnosti za pet dni, od šestega dne dalje pa potrdilo o nezmožnosti za delo. V primeru, da se poškodovanec oglasi pri zdravniku na dan, ko je že delal na delovnem mestu, zdravnik po potrebi izda potrdilo o nezmožnosti za delo z dnem zahteve, poškodovanca pa odpusti z dela šele naslednji dan.
Bolniki z zlomi čeljusti, ki se zdravijo v bolnišnici, dobijo ob odpustu bolniško potrdilo, v primerih daljšega bivanja v bolnišnici pa se lahko potrdilo o nezmožnosti za delo izda pred odpustom, da se prejme plačo.
Če se pacientu zaradi bolnišničnega zdravljenja povrne delovna sposobnost, se bolniški list zapre. V primeru, da pacient ob odpustu iz bolnišnice ostane nezmožen za delo zaradi posledic zloma, se bolniški list v bolnišnici ne zapre, temveč se na njem naredi ustrezen zaznamek o potrebi po ambulantnem zdravljenju. Naknadno bolniški list podaljša zobozdravnik zdravstvene in preventivne ustanove, kjer pacient nadaljuje zdravljenje. Treba je opozoriti, da se osebam, ki so se poškodovale zaradi opitosti ali med dejanji zaradi opitosti in potrebujejo ambulantno in bolnišnično zdravljenje, bolniški list ne izda.
Vprašanje odpusta pacienta z dela ali napotitve v VTEK z enostavnim ali zapletenim zlomom zgornje čeljusti se odloči glede na klinično in delovno prognozo. V primerih, ko kljub vsem terapevtskim ukrepom klinična in delovna prognoza ostaja neugodna in okvara delovne zmožnosti postane trajna, je treba paciente napotiti v VTEK za določitev invalidske skupine, na primer v primeru zloma spodnje čeljusti, zapletenega z osteomielitisom s poznejšim nastankom velike kostne okvare, in v primeru potrebe po restavrativnih kostno-plastičnih operacijah. V takih primerih pravočasna določitev invalidske skupine in odpust pacienta z dela omogočata izvedbo celotnega spektra terapevtskih ukrepov za obnovitev zdravja poškodovanca, po katerem lahko opravlja delo v svoji ali kateri koli drugi specialnosti. Potrdilo o nezmožnosti za delo se zaključi z dnem izdaje sklepa VTEK o ugotovitvi invalidnosti, ne glede na njene vzroke in skupino.
Racionalno zaposlovanje invalidov je zelo pomembno, saj izvedljivo delo prispeva k hitrejši obnovi ali kompenzaciji oslabljenih funkcij, izboljša splošno stanje invalidov in poveča njihovo materialno varnost.
Včasih sočasne bolezni, ki same po sebi ne povzročajo znatne okvare delovne zmožnosti, poslabšajo bolnikovo stanje in v kombinaciji z glavno boleznijo povzročijo izrazitejšo okvaro funkcij. Zato je pri pregledu delovne zmožnosti v takih primerih potrebna izjemna previdnost in kritičen pristop, da se pravilno oceni specifična teža omenjenih sprememb v zvezi z zmanjšanjem ali izgubo delovne zmožnosti.

